パーキンソン病のリハビリテーション
はじめに
パーキンソン病の治療には、(1)薬を用いる薬物療法、(2)薬を用いない非薬物療法、そして(3)手術療法があります.治療の主体は薬物療法ですが、薬物療法で改善した運動機能を維持するためには、非薬物療法の中核をなすリハビリテーションが重要です。
リハビリテーションには、歩行障害などの改善をはかる理学療法、日常生活動作の向上をはかる作業療法、そして音声障害や嚥下障害の改善をはかる言語聴覚療法があります。
パーキンソン病について詳しく知りたい方はこちらもご参照ください。
リハビリテーションには、歩行障害などの改善をはかる理学療法、日常生活動作の向上をはかる作業療法、そして音声障害や嚥下障害の改善をはかる言語聴覚療法があります。
- パーキンソン病の理学療法 ~からだを動かしやすく!~
1−1 症状
1−2 治療
1−3 当院で実施している上記以外の運動療法
1−4 LSVT ® BIGの効果
1−5 上記検査結果の要約 - パーキンソン病の作業療法 ~生活動作をしやすく!~
2−1 「難病」の作業療法
2−2 「進行」の予防を!
2−3 パーキンソン病のADL
2−4 起居動作
2−5 食事(摂食動作)
2−6 更衣
2−7 排泄
2−8 入浴
2−9 書字 - パーキンソン病の言語聴覚療法 ~話しやすく、食べやすく!~
3−1 パーキンソン病の音声・構音障害
3−2 パーキンソン病の音声・構音障害のリハビリテーション
3−3 拡大・代替コミュニケーション法
3−4 パーキンソン病の摂食・嚥下障害
3−5 パーキンソン病の摂食・嚥下障害に対するリハビリテーション
パーキンソン病について詳しく知りたい方はこちらもご参照ください。
1. パーキンソン病の理学療法
1-1. 症状
パーキンソン病の症状には無動/寡動、筋固縮、振戦、姿勢反射障害といった運動症状(四大症状)があり、これらの為に日常生活活動が制限されます。また、嗅覚障害、自律神経障害(便秘、起立性低血圧、排尿障害、夜間の頻尿)、睡眠障害、認知障害、幻覚、うつ、不安、無気力といった症状を非運動症状と呼びます。また、日常生活活動の不活発から、関節の動き、筋力、呼吸機能の低下等の重大な障害も合併しやすいです。パーキンソン病の運動症状は、運動障害を生じる多くの神経疾患の中でも固有の特徴があり、その例として、日内変動という言葉に代表されるように運動症状が変動するという他の疾患には見られない特徴を有しています。変動が極端な例では、走っていたかと思うと徐々に動けなくなり、瞬きさえできずに体動が停止します。また、運動障害の中核として、無動や寡動(動作の緩慢)があり、一般に寡動の重度なものが無動とされています。それぞれ独立して存在する症状ですが、筋固縮や姿勢反射障害等と併発して存在する場合も多いです。意思発動の減少や抑うつ傾向も寡動が要因として考えられており、仮面様顔貌や小字症、歩行障害(すくみ足、小刻み歩行、歩行速度の減少)も寡動を反映する症状です。この運動症状は、不可思議な性質を有しており、何らかの感覚キュー(cue:手掛かり)により改善することがあります。その為、段差が目印となり、視覚を用いた階段動作は昇り降りできるが、目印のない平地では円滑に歩けずに車椅子で移動するといったことも見受けられます。
1-2. 治療
パーキンソン病の運動療法パーキンソン体操、筋力増強運動、呼吸運動、嚥下練習、基本的動作練習、関節可動域運動、姿勢矯正運動、バランス練習、日常生活活動指導等があり、薬物療法との併用でONの状態(薬効を示した状態)時に行うと、運動症状の改善効果があると言われています。
上記の運動療法にて、症状の改善程度を比較した研究によると、実施した場合では、歩行速度、バランス能力、UPDRS(運動機能評価)の項目および日常生活活動が改善することが示されています。
運動療法は、パーキンソン病の運動障害、特に歩行動作やバランス能力の低下などに対して、改善効果を有することが明らかになっています。
症状(四大症状)別のアプローチ
- 固縮(廃用:関節可動域制限・筋力低下):関節可動域運動、筋力増強運動
- 無動/寡動(すくみ足・動作緩慢等による活動性の低下): 関節可動域運動、筋力増強運動、基本的動作練習、環境調整
ここで大きく問題となるすくみ足の対処法としては、床の目印(線)を利用する、側方へ足を踏み出してから足を出す、視線をそらす、良い方の足から出す等で改善する場合があります。 - 姿勢反射障害:姿勢矯正運動(鏡を用いる:視覚)、バランス練習(片足立ち等)、環境調整等があります。
ただ、あくまで上記は一例であり、やはり個人によって症状の出方が違うことや転倒の危険もある為、内容を詳しく知りたい方は当院神経内科を受診後、リハビリテーション科を受診して頂き、セラピストの立ち合いの元、運動メニューを立案してもらった上で行う様にして下さい。
1-3. 当院で実施している上記以外の運動療法
LSVT ® BIG、パーキンソン病歩行指導等があります。特に近年では、パーキンソン病の進行初期(Hoehn Yahr:H&YのステージIIIまで)の患者様に対して、米国で考案され、治療効果が認められているLSVT ® BIGを日本導入直後より現在まで実施しており、その人数はのべ440を超えております。
実施対象となる方は、H&YのステージIIIぐらいまでの方であり、日常生活動作において、ほとんど介助を要しない方だと言われていますが、詳しく聞いてみると、ボタンの留め外し、ファスナーの上げ下げ、野菜や果物の皮むき、缶を開ける、タオルや雑巾をうまく絞れない等、不自由さを感じておられる方が多い様に思います。これらは、単位時間あたりの筋出力が少ない、すなわち、すぐに力が出せない状態に起因しています。その為、ささいなことから自信を無くし、不安から抑うつ状態に陥る人もいますが、実際は簡単な動作指導や福祉用具で解決する場合が多いように思います。
いずれにせよ治療は、薬物療法に加え、障害度に応じた早期からのリハビリテーション(理学療法)の介入により、運動能力の低下を緩やかにすることで、生活の質:Quality of Life(QOL)の低下を少しでも防いでいくことが重要となります。
1-4. LSVT ® BIGの効果
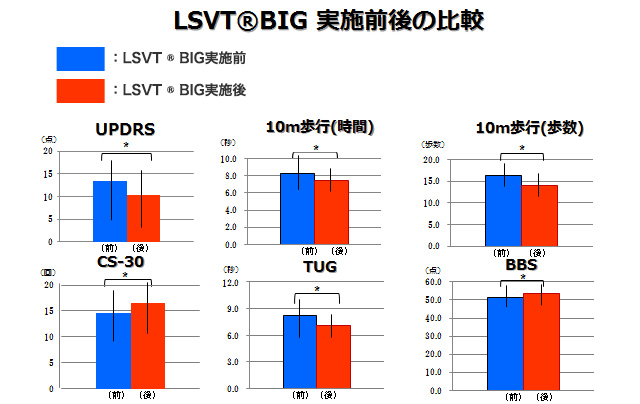
※上記検査項目の意味
- UPDRSとは、運動機能を評価する検査です。立ち上がり、歩行等の検査項目があります。
- 10m歩行とは、10mを何秒・何歩で歩けるかという検査です。
- CS-30とは、30秒間で何回立ち座りできるかという検査です。
- TUGとは、椅子から立ち上がり、方向転換し、再び座るまでの時間をはかる検査です。
- BBSとは、バランス能力を評価する検査です。片足立ち、閉眼・閉脚での静止立位等の検査項目があります。
1-5. 上記検査結果の要約
- 運動機能では、立ち上がり動作や歩行動作で以下の向上を認めました。
まず、10m歩行では、歩幅が広がり、動作スピードも向上しました。
次に立ち上がり動作では、動作スピードが向上し、実施回数の増加を認めました。
また、歩行動作では、不安定性(揺れ)が軽減し、歩幅の広がりや実施前に比べ、体が起きている、といった姿勢の向上を認めました。 - バランス機能では、片足立ちの時間や上肢のリーチ距離の延長等を認めました。

- 積極的になり、外出することが多くなったなど、生活の変容(活動的な日常生活への変化)もみられる様になりました。
上記の様にLSVT ® BIG実施後は、運動機能やバランス機能の向上が見られました。
また、外出頻度が増えた、外出するのが楽しくなった、姿勢(座り姿勢、立ち姿勢、歩行時の姿勢)が良くなった等の患者様方からの嬉しいご意見も頂いております。
ご興味がある方、実施希望の方は、当院ホームページの理学療法部門をご参照下さい。
2. パーキンソン病の作業療法
2-1. 「難病」の作業療法

パーキンソン病の患者様に対して、関節拘縮、筋力低下などの二次的障害に加えて非運動症状などの合併症の予防が重要となります。また、筋緊張異常の軽減、随意運動の改善、QOL(生活の質)改善、社会活動場面への継続的な参加を意図して、患者様の現状能力や病状の進行を見据えた上で、リハビリテーションが行われます。リハビリテーションにより機能障害の増悪をできるだけ遅延させ、できるだけ長く社会活動場面への参加を維持することが目標となります。
パーキンソン病の作業療法に関しては、日本神経学会による『パーキンソン病診療ガイドライン2018』において、「作業療法には、上肢の伸展を伴うROM運動、ペグやビーズを用いた細かな上肢運動、反復運動を行う上肢エルゴメーター、移動訓練、安全技術、家族教育などがある。」と示され、作業療法の有用性について言及されています。
当院の作業療法においても機能訓練(棒体操や手指を使った細かな作業活動など)や日常生活動作訓練などを病状に合わせてリハビリプログラムに取り入れ、生活環境の調整、便利な道具の紹介、介助方法を提案・指導を適宜行っています。
多くの方やそれを支える方は不安を抱えながら長く病気と付き合っていかなければなりません。病状の進行や生活環境もすべて異なる一人ひとりのよりよい生活、よりよい人生のために、作業療法士は寄り添い、援助いたします。
2-2. 「進行」の予防を!

手の震えや歩きにくさ、転倒することが多くなったなど、何かおかしいなと感じたら、早めにご相談ください。たとえご本人が気づかなくても、周りの方が気づかれたら、早期に医療機関に受診をするようお勧めください。
診療受付時間:8:30~11:30
診察時間 :AM9:00~AM12:00
予約専用電話:075-461-8309(平日9:00~16:00)
2-3. パーキンソン病のADL
作業療法は病気やケガによって日常生活上の行いにくくなった動作を練習して生活に活かせるような提案をしています。主に日常生活動作(ADL)である食事、整容、更衣、排泄、入浴や、手段的日常生活動作(IADL)である家事(調理、掃除、洗濯、買物、ゴミ出し等)、金銭管理、服薬管理、交通手段の利用、電話の対応等の練習を行っています。ADL、IADLの動作方法と生活環境は人それぞれ異なるため、作業療法で練習する内容は、個々に合わせたプログラムを取り組んでいます。以下に示す内容は、パーキンソン病の方に対するADLの動作方法を紹介していますが、その他もたくさんの方法や行いやすい環境の設定をご提案させて頂いていますので是非当院に受診して一緒に解決していきましょう。
2-4. 起居動作
布団をめくって起き上がる動作が苦手になりやすいです。下記の写真のようにすると布団をめくりやすくなります。
出来るだけ軽い布団を使用することも工夫の一つです。
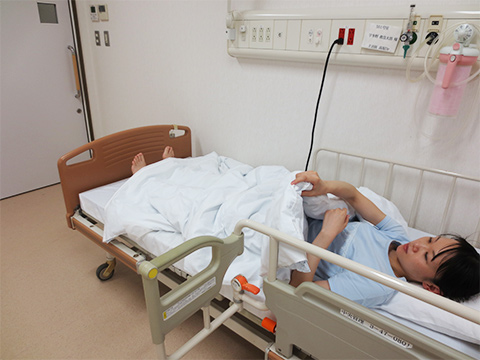
手先や足先を出して布団をめくる
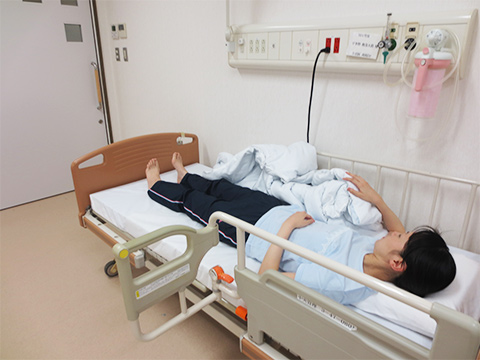
掛布団を下に入れ固定し、片側によせる
腕を支えにして起き上がるので柔らかすぎないマットを使用する方が動作しやすくなります。
また背上げを利用することも動作が行いやすくなります。
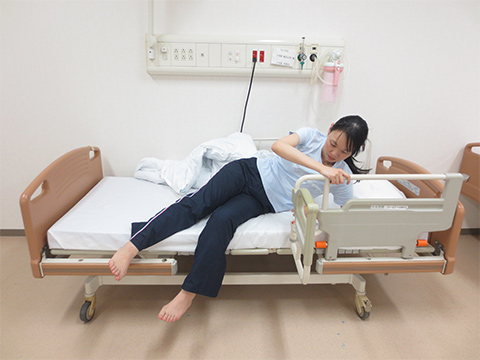
手すりを使った起き上がり
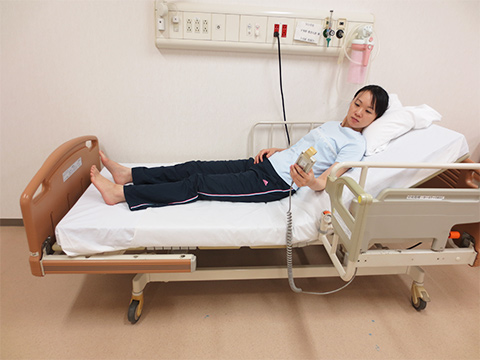
背上げを利用した起き上がり
2-5. 食事(摂食動作)
◆シーティングによるアプローチ◆パーキンソン病では、体幹の前屈や座ったり立ったりしているときに体が傾いてしまう姿勢異常(Pisa症候群)がみられることがあり、これらの姿勢異常が食べこぼしや誤嚥の原因となります。
作業療法では、シーティングにより姿勢異常による摂食動作などへの悪影響を軽減するアプローチを実施することがあります。
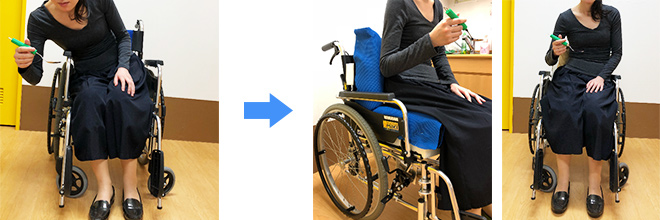
※シーティング
椅子や車椅子での座位姿勢の評価と対応を行い、姿勢異常による二次的な障害を予防したり、活動と参加を促進したり、心身機能・構造の改善を目指します。
●適切な機器の選定や座面や背もたれなどの調整により座位姿勢を整える
●汎用のクッションを使用したり、ウレタンフォーム、カットアウトテーブル、その他身近なものを利用した座位姿勢の調整を行う

●体格に合わせたクッション(ウレタン等)の作成



また、二つのことを同時に行うことが苦手になるため、一品ずつ食べるように意識することで動作改善につながることもあります。

・歯みがきのように、手を交互に動かす複雑な動きは難しいので、歯ブラシを上方向のみ、または下方向のみの、一方向の動きを意識しましょう。手の動きだけでなく、首の向きも意識して行いましょう。軽めの電動歯ブラシも有効です。
2-6. 更衣
更衣(着替え)は介助する場合、寝返りをさせたり、持ち上げたりと重労働で腰を痛めたりすることが多い動作と言われています。できるだけ自分で行えるように機能を維持することが介助者の負担の軽減に繋がるため作業療法では多く介入する動作です。服には大きく分類して、かぶり上衣、前開き上衣、ズボン、パンツ、肌着、靴下、タイツ等があります。それに伴ったボタン、ファスナー、マジックテープ等があります。自分で着替えるためには、上衣は座位を保って、服をつまむ・にぎる、腕を上げる、肘を伸ばす、背中に回す、下衣は足を通す部分を広げる、前屈みになりながら足を上げる、足を広げる、膝を伸ばすといった要素が必要になります。パーキンソン病になると関節が固くなり全身の関節可動域が動きにくくなります。そのため、「肩が動かしにくくなり腕を上げることや、腕を背中に回すことが行いにくくなる」「前屈みになりながら足が上げることが行いにくくなる」といった不自由さが出てきます。大きめの服を使用する等工夫や、椅子やベッドに座り安定した姿勢で行うことも大切です。
前開き上衣
前開きの上着を着る時は「動かし難い方の腕から通す」「下から背中に回す」「両手で襟を持って勢いをつけて上から背中に投げて腕を通す」方法が行いやすさがあります。

かぶりの上着
かぶりの上着を着る時は「頭を通してから腕を通す」ことで腕が上がりにくい人や背中に手を回しにくい人は行いやすくなる人が多いです。
上衣を脱ぐ
上着を脱ぐ時は「後ろ襟を握って引き上げて脱ぐ」と行いやすくなります。

座位で前屈みをしながら、足を上げることは難しい場合があります。足が組むことができる方は「足を組んで片足ずつ通す」ようにします。最初に下衣の裾を束ねて足首に輪を通すように行うと行いやすいでしょう。
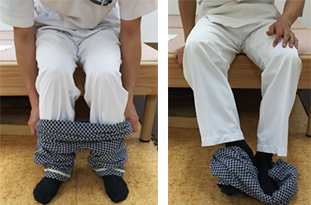
前かがみになりながら足を上げることが難しくなるため手を使わずに足で脱ぐとやりやすくなります。「座位で前屈みになって下せるところまで下す」「片方の足で反対の裾を脱ぐ」ようにすると行いやすいでしょう。
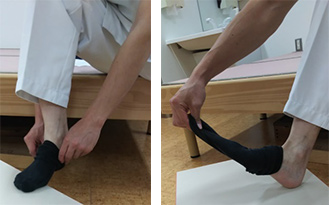
座位で足を浮かせて靴下の着脱は難しくなります。足を組むことや台を使用して「つま先を浮かせてつま先を入れ」、足の位置を変えて「踵を浮かして通す」と行いやすくなるでしょう。ゆったりした靴下を履くのもお勧めです。
2-7. 排泄
トイレ動作は、狭い場所で様々な動作(移動動作、方向転換、下衣操作、立ち座りなど)を行わなくてはなりません。
- 狭い場所ですくみ足が出る場合があります。
- 同時に複数の動作(○○しながら△△する)を行うことが苦手になる場合があります。
<工夫>
- 照明は明るくする
- 床に足位置を示す目印をつける
- 手すりを設置する
- 動作を一つずつわけて行う
- (例:方向転換をする→水洗レバーを操作する)
- 衣服は、大きめで伸縮するものにする
- トイレ使用の他にも、ポータブルトイレ、尿器、オムツ等様々な方法があります。
2-8. 入浴
入浴動作は比較的狭い空間で、滑りやすい環境で移動したり、体を動かしたりする事が多くなるので、動作や環境に工夫が必要です。浴室の中や脱衣所が薄暗く湯気がこもると、周囲が見えにくく動作が滞ります。照明は明るめで換気扇を使用し、環境改善しましょう。また、足元にたくさんの物があると、狭く感じて足がすくんでつまずきやすくなりますので、整理整頓しましょう。
シャワーチェアの高さは、ひざの高さぐらいを目安にすると、立ち座りがしやすいです。椅子の高さが調整できる物や、背もたれ付き、肘かけ付き(可動式)などもあるので、安心して動作ができる物を選びましょう。
(1)立つ→(2)方向転換をする→(3)歩くのように、動作を区切るようにすると、スムーズになります。
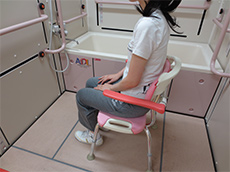
手が届きにくい背中や足先を洗う時や、力が入りにくい場合は、ループ付きタオルや長柄ブラシが便利です。洗髪は両手を使い複数動作となるので、片手でゆっくり大きな動きを意識しましょう。
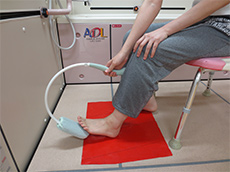
浴槽の出入り動作は、複雑な動作です。浴槽に入る動作手順を決めて、イメージしながらお湯につかるようにしましょう。怖い、狭いと感じると、体が動かしにくくなるので、手すりや滑り止めマットを活用しましょう。立った姿勢で浴槽の出入りがしづらい時は、バスボードを使用すると、座ったまま跨げるので安心して入れます。また、浴槽の立ち座りがしにくい時は、浴槽台を使用すると便利です。

2-9. 書字
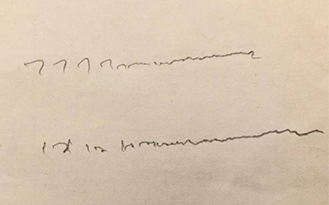
パーキンソンン病では小字症が10~15%にみられるとされています。小字症は白紙にボールペンや鉛筆などで字を書く際に症状が強く出ることが多いです。また、書字の速度も低下します。
文字を書き続けると徐々に文字が小さくなりますが、書きながら字を大きく切り替えることが難しくなります。
電話中のメモや素早く文字を書かなければならない状況など同時の作業や素早さを求められとより強く症状がでることもあります。
小字症のタイプ
最初は比較的大きな文字を書くことができるが書き進めるうちに徐々に文字が小さくなるタイプと,最初から小さな文字しか書けないタイプがあることが報告されています。
小字症のリハビリテーション
書字動作の練習にはいくつか方法があります。一つは白紙に一画ずつ大きく書くように意識して書字を行う方法です。この際早く書くことは意識せず、普段よりゆっくりとしたペースで字を書くことを意識しましょう。
他に2本の平行に並ぶ直線や正方形のマスなどの視覚刺激を利用して、書字動作を行うことで即時的に小字症を改善させる方法があります。また、鉛筆やボールペンではなく、筆ペンや習字用の筆を用いると文字が小さくならないこともあります。
宇多野病院では個人にあわせて書字動作に対する訓練を実施しておりますので、お気軽にご相談ください。
<参考文献>
一般社団法人 大阪府作業療法士協会 学術部:起き上がり動作の工夫. パーキンソンシンドローム研究会 パーキンソン病の日常生活の工夫―パーキンソン病の方々と作業療法士からの提案―;8 2009
石川斎ほか:パーキンソン病.図解作業療法技術ガイド第3版:669-670, 2011
横浜市総合リハビリテーションセンター 地域リハビリテーション部 地域支援課:在宅でできる ワンポイントアドバイス パーキンソン病編 作業療法技術ガイド第2版
3. パーキンソン病の言語聴覚療法
3-1. パーキンソン病の音声・構音障害
3-1-1. 発話の過程まず、発話は4つの過程から成り立っています(図1)。
- 呼吸:息を吸って、肺を膨らませ、空気を溜め込みます。膨らんだ肺が収縮することで、息が送り出されます。
- 発声:息が声帯を通過するときに、声帯が振動し、音になります。
- 共鳴:振動音が体内の空洞部分(のど、鼻、口など)を通過する際に、特定の音が強くなったり弱くなったりします。
- 構音:口や舌の形を加えることで発話になります。
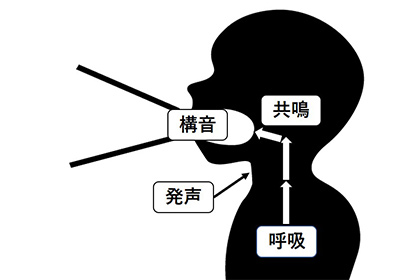
図1 発話にいたる4つの過程
神経筋疾患の音声・構音障害とは、上記のような、発話の機能を担う舌やくちびる、のどなどの神経や筋肉の損傷により、1~4の過程のいずれか、または複合的に障害されることです。
パーキンソン病の音声・構音障害は1~4の過程に多様な症状を示します。この音声・構音障害の基底にあるのは、筋強剛(筋肉の持続的な緊張亢進)や運動時の運動範囲の減少、運動感覚の異常などです(詳細は後述します)。
3-1-2. パーキンソン病では90%程度の患者さんに音声・構音障害が出現する
パーキンソン病の初めの症候が出現してから、数年は音声・構音障害を認めないとされていますが、病期の経過中に90%程度の患者さんに音声・構音障害が出現し、嚥下障害に先行するとされています。また、かならずしも四肢の運動障害と音声・構音障害とは相関しないとされています。音声・構音障害のどのような特徴が先行して出現するかも個人差が大きく、小声から出現する患者さんもいれば、呂律困難感を初発の症状として訴える患者さんもおられます。
3-1-3. 大脳基底核の障害が発話に悪影響する
大脳基底核は、適切な筋緊張の調整、運動時の力の程度、運動幅の調整・維持、運動の開始・切り替え、不必要な運動の抑制など発話の運動過程の細やかな調整(声の大きさや構音の速さなど)を担います。また、運動とその運動感覚の統合をつかさどっていると言われています。具体的には、発話中の自分の声を聴きながら、自動的に適切な声の大きさに調整すること等も行われます。
パーキンソン病患者さんは、この大脳基底核の障害により、様々な音声・構音障害を呈します(具体的な音声・構音障害の特徴ついては後述します)。
3-1-4. 抗パーキンソン病薬は発話の機能に様々な影響をもたらす
薬効が得られているon時は、薬効が得られていないoff時と比較して、四肢の運動の明確な改善が見られる一方で、発話に対しての変化は見解の一致が見られないのが現状です。しかし、少なくとも、一定のパーキンソン病患者さんに対しては薬効のあるon時に、声の大きさや構音の速さ、肺活量、発話の明瞭性の改善を認めるという報告があります。
3-1-5. パーキンソン病の音声・構音障害の特徴
<パーキンソン病の発話の聴覚印象的特徴>
「聴覚印象評価」とは名前の通り、言語聴覚士がパーキンソン病患者さんの発話を聴き、聴覚的な異常の有無やその重症度を、様々な項目から評価します。たとえば、「声の大きさ」という項目では、小声はないか、過剰に声が大きくないかを判定します。「声の高さの平板さ」という項目では、抑揚に乏しい発話が無いかどうかを評価します。当院では、音声・構音障害の聴覚印象評価において信頼性の高いDarleyらの評価方法をもとに、声の質、声の大きさや音の高さ、構音の速度、抑揚など40項目以上もの評価を行っています。
パーキンソン病の音声・構音障害の聴覚印象評価による特徴は様々な報告がありますが、Logemannらが行った調査によると、パーキンソン病患者さん200名のうち90%に音声・構音障害を認め、そのうち89%に声の震え、粗造性嗄声(いわゆるガラガラとした粗々しい声)、気息性嗄声(かすれ声)などを認めていました。
また、45%に構音の問題を認め、20%に吃音のような話し始めの音の反復や過剰な発話の停滞を認めたと報告しています。これは、歩行開始時のすくみ足が、同じように構音にも出現していると考えられます。また、Darleyらの報告では、小声、声の高さや大きさの抑揚の乏しさ、不正確な構音、構音速度が全体に速くなる・徐々に加速する、先に述べた粗造性嗄声や気息性嗄声などが、パーキンソン病患者さんに特徴的であったと述べています。
<パーキンソン病の発話の音響分析・音声機能検査での特徴>
「音響分析」では、専用の分析機器(図 2)を用いて、声の質や構音の状態を数値化・視覚化して客観的な情報を得ることができます(図3)。パーキンソン病患者さんの特徴は、声の質(声の中の雑音の割合や声の高さや大きさの異常な変動)を評価する項目で異常を示すことがあります。他にも発話中の声の高さや大きさの変化の乏しさが強い、速い連続構音時(たとえば、「ぱぱぱぱぱ…」とできるだけ速く5秒間構音する)の正確さやリズムの安定性なども、健常者と比較して異常を示すことがわかっています。
「音声機能の検査」では、声の大きさなどを測定します。パーキンソン病患者さんは健常者と比較して音圧レベル(声の大きさを示す値)が低下して小声になることが知られています。

図2 当院の音響分析装置
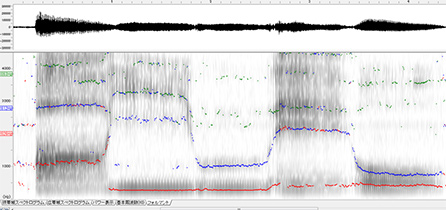
図3 音響分析により声を視覚化した様子
パーキンソン病の音声・構音障害は1~4の過程に多様な症状を示します。この音声・構音障害の基底にあるのは、筋強剛(筋肉の持続的な緊張亢進)や運動時の運動範囲の減少、運動感覚の異常などです(詳細は後述します)。
3-1-2. パーキンソン病では90%程度の患者さんに音声・構音障害が出現する
パーキンソン病の初めの症候が出現してから、数年は音声・構音障害を認めないとされていますが、病期の経過中に90%程度の患者さんに音声・構音障害が出現し、嚥下障害に先行するとされています。また、かならずしも四肢の運動障害と音声・構音障害とは相関しないとされています。音声・構音障害のどのような特徴が先行して出現するかも個人差が大きく、小声から出現する患者さんもいれば、呂律困難感を初発の症状として訴える患者さんもおられます。
3-1-3. 大脳基底核の障害が発話に悪影響する
大脳基底核は、適切な筋緊張の調整、運動時の力の程度、運動幅の調整・維持、運動の開始・切り替え、不必要な運動の抑制など発話の運動過程の細やかな調整(声の大きさや構音の速さなど)を担います。また、運動とその運動感覚の統合をつかさどっていると言われています。具体的には、発話中の自分の声を聴きながら、自動的に適切な声の大きさに調整すること等も行われます。
パーキンソン病患者さんは、この大脳基底核の障害により、様々な音声・構音障害を呈します(具体的な音声・構音障害の特徴ついては後述します)。
3-1-4. 抗パーキンソン病薬は発話の機能に様々な影響をもたらす
薬効が得られているon時は、薬効が得られていないoff時と比較して、四肢の運動の明確な改善が見られる一方で、発話に対しての変化は見解の一致が見られないのが現状です。しかし、少なくとも、一定のパーキンソン病患者さんに対しては薬効のあるon時に、声の大きさや構音の速さ、肺活量、発話の明瞭性の改善を認めるという報告があります。
3-1-5. パーキンソン病の音声・構音障害の特徴
<パーキンソン病の発話の聴覚印象的特徴>
「聴覚印象評価」とは名前の通り、言語聴覚士がパーキンソン病患者さんの発話を聴き、聴覚的な異常の有無やその重症度を、様々な項目から評価します。たとえば、「声の大きさ」という項目では、小声はないか、過剰に声が大きくないかを判定します。「声の高さの平板さ」という項目では、抑揚に乏しい発話が無いかどうかを評価します。当院では、音声・構音障害の聴覚印象評価において信頼性の高いDarleyらの評価方法をもとに、声の質、声の大きさや音の高さ、構音の速度、抑揚など40項目以上もの評価を行っています。
パーキンソン病の音声・構音障害の聴覚印象評価による特徴は様々な報告がありますが、Logemannらが行った調査によると、パーキンソン病患者さん200名のうち90%に音声・構音障害を認め、そのうち89%に声の震え、粗造性嗄声(いわゆるガラガラとした粗々しい声)、気息性嗄声(かすれ声)などを認めていました。
また、45%に構音の問題を認め、20%に吃音のような話し始めの音の反復や過剰な発話の停滞を認めたと報告しています。これは、歩行開始時のすくみ足が、同じように構音にも出現していると考えられます。また、Darleyらの報告では、小声、声の高さや大きさの抑揚の乏しさ、不正確な構音、構音速度が全体に速くなる・徐々に加速する、先に述べた粗造性嗄声や気息性嗄声などが、パーキンソン病患者さんに特徴的であったと述べています。
<パーキンソン病の発話の音響分析・音声機能検査での特徴>
「音響分析」では、専用の分析機器(図 2)を用いて、声の質や構音の状態を数値化・視覚化して客観的な情報を得ることができます(図3)。パーキンソン病患者さんの特徴は、声の質(声の中の雑音の割合や声の高さや大きさの異常な変動)を評価する項目で異常を示すことがあります。他にも発話中の声の高さや大きさの変化の乏しさが強い、速い連続構音時(たとえば、「ぱぱぱぱぱ…」とできるだけ速く5秒間構音する)の正確さやリズムの安定性なども、健常者と比較して異常を示すことがわかっています。
「音声機能の検査」では、声の大きさなどを測定します。パーキンソン病患者さんは健常者と比較して音圧レベル(声の大きさを示す値)が低下して小声になることが知られています。

図2 当院の音響分析装置

図3 音響分析により声を視覚化した様子
3-2. パーキンソン病の音声・構音障害のリハビリテーション
パーキンソン病の音声・構音障害に対して、呼吸・発声・共鳴・構音の各機能に対応したリハビリテーションと、それら全体にアプローチする包括的なリハビリテーションに分けられます。3-2-1. 呼吸機能に対するリハビリテーション
呼吸は、発話のエネルギー源です。パーキンソン病では、筋強剛や無動、姿勢異常により胸郭の運動範囲の制限に伴う肺活量の低下や、呼気の圧力の低下がみられます。当院では、以下のような呼吸機能に対する訓練を実施しています。
<リラクゼーション>
適応:長く話せない方、息継ぎが多い方、小声の方など。
目的:筋緊張が高いと、よい呼吸は得られないので、筋を弛緩させ、呼吸補助筋の過緊張を抑制します。
方法:座って行うときは、まず姿勢を整えます。椅子に深く座り、背筋を伸ばしてあごを引きます。かかとは床につけます。首から肩、胸にかけての筋緊張を緩めるためにストレッチを行います。
<胸郭可動性訓練>
適応:長く話せない方、途中から話す速度が速くなる方、息継ぎが多い方など。
目的:呼吸筋の柔軟性を促し、胸郭の可動性を改善させることで、吸気量・呼気量の増加を促します。
方法:
1) シルベスター法
両手を組んで前に伸ばします。息を吸いながら両手を挙げて、息を吐きながらゆっくり両手を下ろします。
2) 呼吸体操
体を回旋、伸展する運動や首・肩などの可動域を拡げる運動を行います。
<呼気筋力増強訓練>
適応:小声の方、かすれ声の方など。
目的:負荷を加えることで、呼気筋力を向上させます。
方法:
1) 呼気持続訓練
口をすぼめて、できるだけ長く息を吐きます。まき笛やコップの水をストローで吹く等、負荷を変えて行います。
2) 呼気筋訓練(Expiratory Muscle Strength Training: EMST)(図4)
息を吐いたときに負荷がかかる訓練器具(図5)を使用した訓練です。5回の深呼吸を1セットとして、10セットを1日3回、4週間行います。やり方を習得していただければ、初回と最終日のみの来院で自宅実施可能です。当院で14名のパーキンソン病患者さんに行うと、14名中13名が息を吐く力が強くなり、声も大きくなりました。(図6,図7)
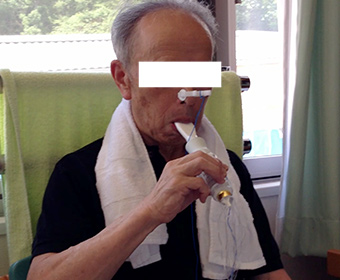
図4 EMSTの訓練風景

図5 EMSTでの使用器具
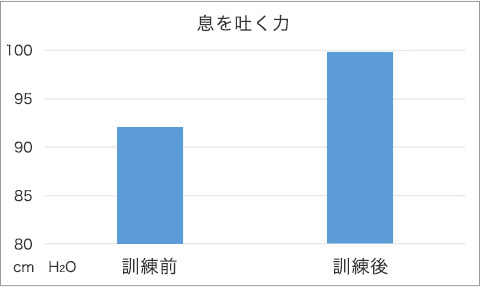
図6 EMST前後での息を吐く力が増大している
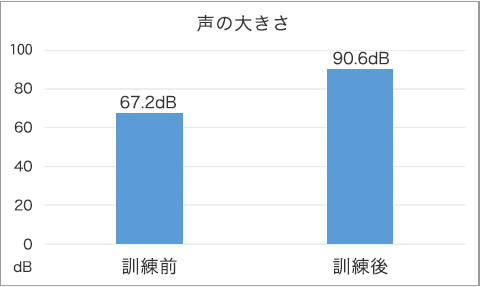
図7 EMST前後で声の大きさが増大している
3-2-2. 音声機能に対するリハビリテーション
声を出す時、わたしたちは肺からの呼気を利用して、のどの左右の声帯の適度な緊張と閉鎖を使って声帯を振動させ、声を出します。パーキンソン病では、肺活量や呼気力の低下、のどの筋肉の筋強剛、声帯の形態の異常(声帯の形が弓状に変化する弓状変化といいます)などにより、小声やかすれ声、ときに力の入ったのど詰めの声が出現します。当院では、それらの声の問題に対し以下のような訓練を実施しています。
<声量増大訓練>
適応:小声やかすれ声がある方、音声障害の重症度は問いません。また現在は小声が無い方でも、声を出す機能を保つために予防的に実施するメリットがあります。
目的:質の良い大きな声を出すことを目的とします。
方法:先に述べた呼吸訓練を行ってから、無理のない質の良い大きな声を出します。「あー」という単純な発声から、音読や会話など様々な課題を行い、日常生活でも大きな声が使用できることを目指します。声量増大訓練は、疾患の重症度や認知機能を問わず、パーキンソン病の小声に対して広く適応があります。その他に、LSVT LOUD®という、訓練期間や頻度がきめられた詳細なプログラムをもつ訓練もあります(後述します)。
3-2-3. 構音機能に対するリハビリテーション
私たちは、くちびるの形を変えたり、舌を歯ぐきや口蓋(口の中の上部)にあてたりして言葉を生み出しています。このことを「構音(こうおん)」といいます。パーキンソン病の構音の不明瞭さ(言葉の聞き取りにくさ)は、舌などの言葉を作り出す部位の運動範囲の低下や筋強剛によって、舌が歯ぐきや口蓋にしっかりあたっていなかったり、あてている時間が短かったりすることで起こります。また、運動範囲の低下から構音速度が全体に速くなる・徐々に加速することも、構音の不明瞭さに影響します。当院では、主に発話速度の調整訓練を実施しています。
<発話速度調整法>
適応:話す速度が速くなる方、呂律が回りにくい方など。認知機能の正常な方が主な適応となります。
目的:話す速度を落とすことで、不正確な構音を正確にし、聞き取りやすくします。
方法:
[道具を使用する方法]
1) ペーシングボード(図8)
色分けされた板の上を発話に合わせて指でタップすることで発音をゆっくりにしたり、すくみにくくします。指の動きやタイミングは人それぞれなので、訓練の中で最良な方法を見つけていきます。

図8 ペーシングボード
2) 遅延聴覚フィードバック(Delayed Auditory Feedback:DAF)法 (図9)
特に、構音が速くなって不明瞭になってしまう方、小声の方に適応があります。元々この装置は、吃音に対して、マイクで拾った自分の構音を、少し遅延(50-150ミリ秒遅延)させてヘッドホンやイヤホンから聴くことにより、吃音症状が軽減すると報告されていました。パーキンソン病患者さんに対しては、速くなる構音速度を抑制して構音の明瞭性を上げる、声の大きさが大きくなる、構音の誤りが減少するということが報告されています。当院でも、この装置を導入しており、訓練の際に使用することができます。また、スマートフォンでも無料で利用することができますので、適応となる患者さんは、退院後もDAFを用いて訓練を続けることが可能です。即時効果があり、繰り返し練習する必要がなく、機器が揃えばすぐに導入可能です。

図9 DAFの装置を用いて訓練をしている様子
[道具を使用しない方法]
1) タッピング法
話す時に手や足で机や床を叩いて、話す速度を自分で調整します。
2) モーラ指折り法
話す時に1音ごとに指を折って、話す速度を自分で調整します。
3) フレージング法
文法的に適切な箇所で強制的に息継ぎをして、区切りながら話してもらいます。最初は、文中に印をつけた箇所で息継ぎをしてもらいますが、徐々に印を無くし、自分で適切な箇所で息継ぎしながら話すことができるようにしていきます。
3-2-4. パーキンソン病の音声・構音障害に対する包括的音声治療
パーキンソン病では、呼吸・発声・構音や抑揚などの様々な側面に症状が出ますが、包括的な音声治療は、それらの側面に対して同時に訓練を行い、発話機能の全体的な改善を目指します。

図10 LSVT LOUD®の実施風景
<LSVT LOUD®>(図10)
適応:小声やかすれ声などの音声障害がある方。音声障害が重度の方や認知機能の低下がある方は適応とならない場合があります。
目的:小声やかすれ声、抑揚の乏しさ、不明瞭な構音などの改善を目的とします。
概要:LSVT®とはLee Silverman Voice Treatment(リー・シルバーマン音声治療)の略であり、1987年に米国のRamigらによって開発された、パーキンソン病の音声障害(主に小声を対象としている)に対する体系的な音声治療プログラムです。声の大きさの改善のみならず、発話全体の明瞭性や発声時の声帯の運動機能の改善、抑揚の乏しさや嚥下機能の改善、脳機能の変化などが報告されています。また、他の訓練法と比較して、治療効果が維持されやすいとされ、特に病初期からの開始で効果が持続しやすいと言われています。現時点では、パーキンソン病の音声治療としては世界的にも最も多く実施されています。治療は指定の講習会を修了した者のみが実施可能で、一定レベルの質を確保し、実施者による差が出ないようにされています。当院では4名の認定者が在籍しており、これまで、のべ100名以上のパーキンソン病患者さんに実施した実績を持っております(2019年現在)。京都府下のみならず全国規模でも、これだけの実施実績を持つ施設は他にありません。下記のグラフ(図11)はLSVT LOUD®前後での声の大きさの比較を表したものです。どの課題でもLSVT LOUD®後で声の大きさの改善を認めています。
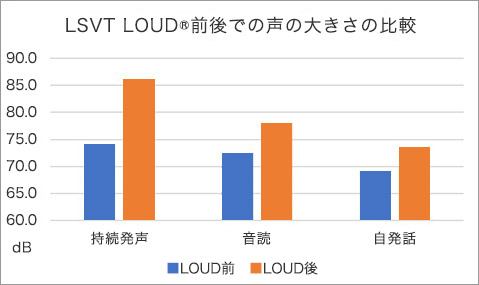
図11 LSVT LOUD®後に声の大きさの改善を認めている
治療のポイント:「声の大きさ」に焦点を当て、常に質の良い大きな声を出すよう患者さんに求めます(図12)。高負荷で集中的な治療を実施し、日常生活においても自然に大きな声が出せることを目指します。さらに、この音声治療に特徴的な点は、自分の音声に対する認識の改善を促す(「自己校正」といいます)点にあります。治療中に、患者さんにとって”大きすぎる”と感じる声の大きさであっても、その声は健康な人の声の大きさと同じくらいであると認識してもらいます。また、声の大きさを騒音計で測定したり、声の長さや高さの測定も行い、より客観的な治療効果の判定も行います。
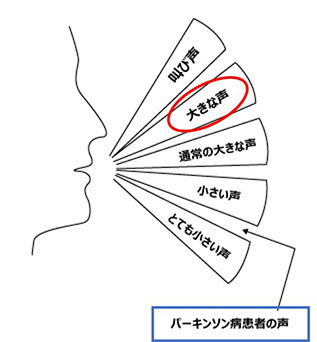
図12 パーキンソン病患者さんの声の大きさ(青枠)
LSVT LOUD®で目指す声の大きさ(赤枠)
治療内容:1回60分のセッションを週に4回実施。4週間かけて16回のセッションを行います。その他、毎日10分程度の宿題(Homework)を実施してもらいます。セッションの内訳は、毎日の訓練(Daily Exercises)と階層性発話訓練(Hierarchical Speech Loudness Exercises)に大別されます。毎日の訓練では、質の良い大きな声での母音の持続発声や高い声と低い声、常套句(「おはよう」などの短い句)を30分程度実施します。階層性発話訓練では、毎日の訓練で獲得された発声法で,単語から文,会話レベルの訓練へと段階的にレベルアップしていきますが、患者さんに合わせて、その内容は異なります。宿題は、60分の訓練を短縮した形で、患者さん一人で実施して頂き、退院後も自宅にて毎日1回以上実施を継続して頂きます。また、当院では、4週間の治療後も外来にて1・3・6・9・12ヶ月後にフォローアップを実施し、宿題の実施状況の確認,発声法の再指導を行い治療効果の維持を図っています。
治療をご希望の方:治療を希望される方は、当院神経内科を受診して頂き、主治医にその旨を伝えてください。主治医の医学的な判断により、LSVT LOUD®の適応があれば、入院にて治療可能となります。
こちらのパンフレットにも詳細がありますので、参考にして頂ければと思います。
3-3. 拡大・代替コミュニケーション法
上述した、発話のリハビリテーションを行っても効果が得にくく、日常生活での意思疎通に困難を示すことがあります。それに対して、様々な機器や道具を用いて、意思疎通の手段を補ったり、変化させたりする方法をとることがあります。<拡声器>(図13)
適応:小声があり、静かな場所で正面から話しても、よく聞き返される。騒音が著しい環境で生活しているため、よく聞き返される。ある程度構音の動きが保たれている方に適応があります。日常生活のみならず、仕事などで人前で話す機会が多い方にも使用して頂けます。
目的:電気的に声の大きさを増幅し、相手に聞き取りやすい声量が出せることを目的とします。
方法:大きさは様々なものがありますが、小型のサイズだとズボンのベルトに装着したり、カバンのように肩から下げることも可能です。バッテリー付きの拡声器であれば、外出時に使用することも可能です。機能はシンプルで、マイクを口元にセットして、電源を入れて音量を調整するだけです。家電量販店でも拡声器は購入可能ですが、音質が良く音量の調整幅も大きい南豆無線電機の「パワギガ」は当院でも採用しております。当院で試用してから購入して頂くことも可能です。自治体によっては、携帯用会話補助装置として補助金が給付される場合もあります。

図13 拡声器本体とマイク
バッテリー内臓で持ち歩ける
<文字盤>(図14)
適応:声や構音の障害が重い方、発声や構音の訓練をしても音声での意思疎通が難しい方に適応があります。
目的:文字という視覚的な言語を用いて、話し相手と意思疎通を行うことを目的とします。
方法:図14の写真のように、五十音が書かれた用紙を指差しながら使用します。例えば「りんご」という単語を相手に伝えたい場合は、「り」「ん」「こ」「゛」の文字を順番に指さしていきます。患者さんの視力や指差しの能力に合わせて、文字盤の大きさや配置を変えたりします。五十音文字の他には、「お薬」「トイレ」など使用頻度が高い項目を載せておくのも効果的です。

図14 様々なタイプの文字盤
<参考文献>
Duffy, Joseph R. Motor Speech Disorders-E-Book: Substrates, Differential Diagnosis, and Management. Elsevier Health Sciences, 2013.
3-4. パーキンソン病の摂食・嚥下障害
3-4-1. 摂食・嚥下障害とは私たちは、食べ物を食べるとき、まず食べ物であることを認識し、口に入れ、よく咀嚼して飲み込みやすい形状(食塊)にして、飲み込み(嚥下)、胃まで送り込むという一連の動きを行っています。この一連の動きのいずれかに異常が起こることを「摂食・嚥下障害(せっしょく・えんげしょうがい)」といいます。(図15)
加齢やさまざま疾患によりこれらの能力が低下すると、食べ物が誤って気管に入ったり(これを「誤嚥(ごえん)」といいます)、食べ物がのどに残ったりします(これを「咽頭残留(いんとうざんりゅう)」といいます)。また、のどの感覚が低下すると誤嚥しても咽せることがなく(これを「不顕性誤嚥(ふけんせいごえん)」といいます)、やがて誤嚥性肺炎(ごえんせいはいえん)を発症します。パーキンソン病の患者さんにも、こうした摂食・嚥下障害が多くみられます。
図15 食べるしくみ
1. 先行期
目で見て食べ物を認識する
| 口に運ぶものが食べ物であるかどうか、硬さはどうか、一口で口に入れることができる大きさか、などを判断しています。 |
| 2. 準備期 咀嚼する 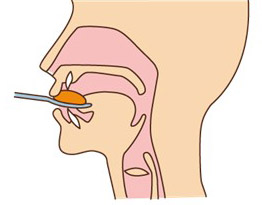 |
3. 口腔期 食べ物を口からのどへ送る 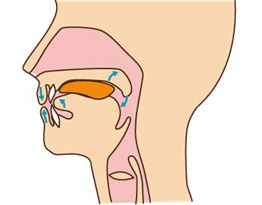 |
4. 咽頭期 食べ物を食道へ送る 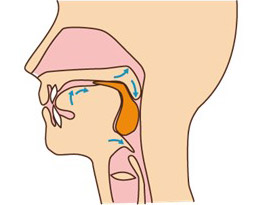 |
5. 食道期 食べ物を胃へ送り込む 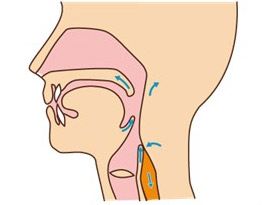 |
| 口腔内に食物を取り込み、咀嚼して、食塊を形成する時期です。食塊は顎、舌、頬、歯によって、唾液と混ぜ合わされます。 | 舌を使って、食塊を咽頭へ送り込む時期です。舌を、しっかりと口蓋に接触させることで、送り込む動作を促します。頬や口唇も、同様の役割を果たしています。 | 嚥下反射によって、食塊を咽頭から食道へ送り込む時期です。声門は閉鎖し気道防御機構が働くことで誤嚥を防止します。 | 蠕動運動と重力によって食塊を食道から胃へ送り込んでいく時期です。食道の入り口の筋肉は収縮し、食塊が逆流しないように閉鎖します。 |
画像引用:公益財団法人長寿科学振興財団 健康長寿ネット
https://www.tyojyu.or.jp/
3-4-2. パーキンソン病と摂食・嚥下障害
ある調査によれば、パーキンソン病の3~8割の患者さんに、摂食・嚥下障害の自覚があるといわれています(Pfeifferら 2003)。
パーキンソン病は進行性の病気であるため、発症してからの年数が長くなるにつれて、歩行障害などと同様に、摂食・嚥下障害も重症化していきます。しかし、発症してからの年数が同じであっても障害の程度が異なることがあるほか、病初期から摂食・嚥下障害が存在することもあり、その病態は一様ではありません。
嚥下障害は、パーキンソン病患者さんの死因の24~40%を占める誤嚥性肺炎の原因となるので(Nakashimaら 1997、Beyerら 2001、Fallら 2003)、その治療は重要です.摂食・嚥下障害の病状を正しく把握し、必要な対応をとることが求められます。
3-4-3. パーキンソン病の摂食・嚥下障害の特徴
パーキンソン病患者さんの摂食・嚥下障害の特徴として、1)嚥下障害に対する自覚が乏しい、2)咳反射の低下から少量の誤嚥ではむせない(不顕性誤嚥)ことがあげられます。その結果、重篤な誤嚥性肺炎を発症して、はじめて嚥下障害に気づくことも少なくありません。また、Wearing-off現象がみられる場合には、offの時間帯に嚥下機能の悪化が生じる場合があり、食事時間がonになるよう内服時間を調整する必要が生じる場合もあります。
しかし、薬剤の調整だけで摂食・嚥下障害に対応することは難しく、リハビリテーションや環境調整(食べ物の形態や姿勢などを調整すること)が非常に重要となります。
3-5. パーキンソン病の摂食・嚥下障害に対するリハビリテーション
パーキンソン病の嚥下障害のリハビリテーションでは、はじめに、嚥下障害の主症状や重症度を見極めるための評価を行います。その後、パーキンソン病の重症度も考慮しながら、症状に応じたリハビリテーションを行います。3-5-1. 評価
嚥下障害の評価には、患者さんに嚥下障害があるかどうかを大まかに判定する「嚥下スクリーニング検査」と.詳細な検査である「嚥下造影検査」があります。
(1) 嚥下スクリーニング検査
嚥下スクリーニング検査とは、患者さんに嚥下障害があるかどうかを大まかに判定する検査のことです。下記の嚥下スクリーニング検査に加え、問診、食事の様子の観察、飲み込むときの嚥下音の聴診などを組み合わせ、嚥下障害の有無を判定します。
【スクリーニング検査のいろいろ】
- RSST(反復唾液嚥下テスト)
- MWST(改訂水飲みテスト)
- 水飲みテスト
- 食物テスト など
(2) 嚥下造影検査(VF検査)
嚥下スクリーニング検査で嚥下障害の存在が疑われた場合には、嚥下造影検査(VF検査)でくわしく調べます。誤嚥の有無や程度、咀嚼や送り込みの異常などがわかります。 検査は、X線に反応する造影剤を混ぜた食べ物を食べているときの、口やのどの動きを観察するものです。検査時間は15分程度で、痛みはありません。
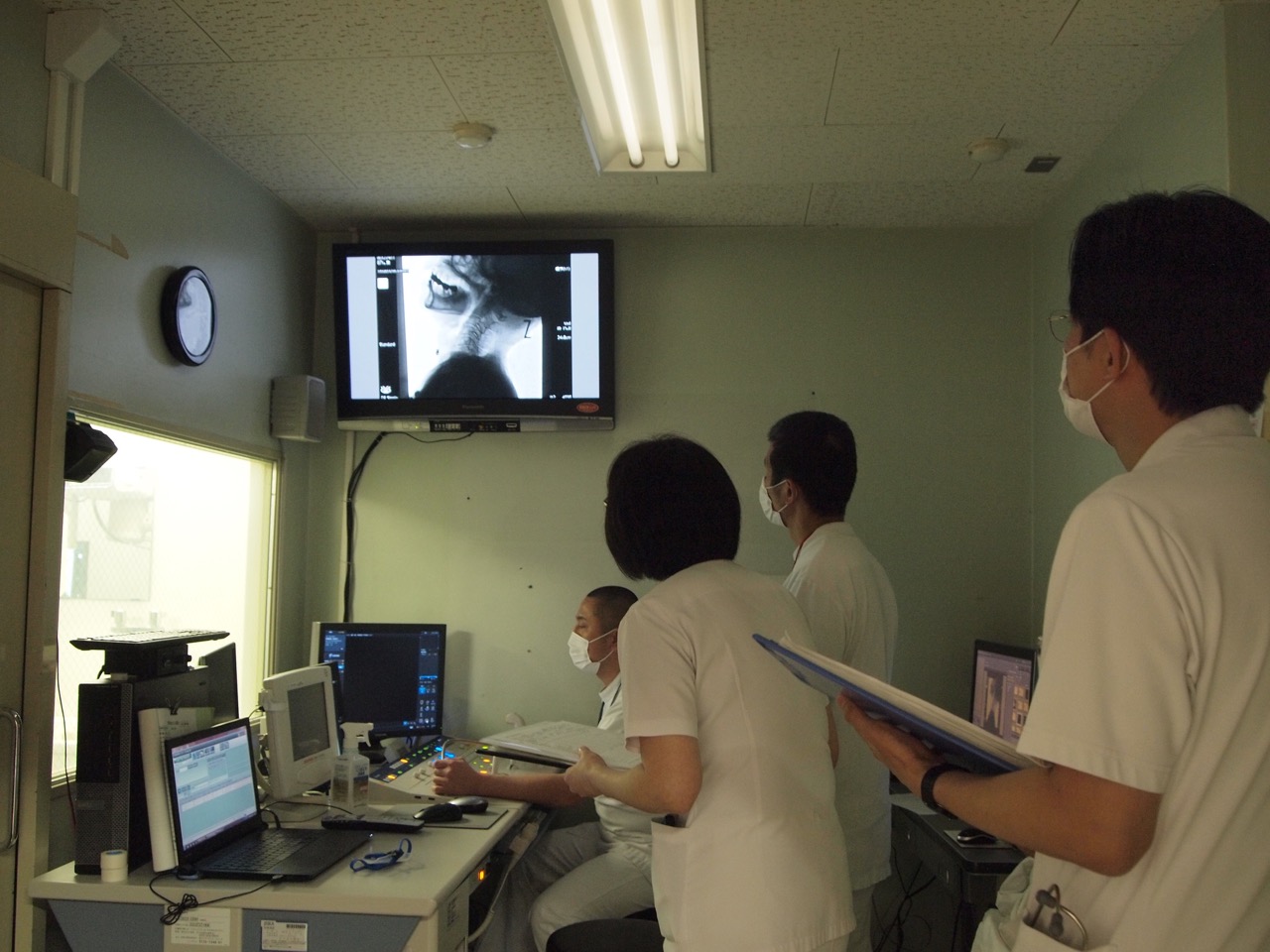
3-5-2. リハビリテーション
リハビリテーションには、間接訓練(基礎訓練)と直接訓練(摂食訓練)があります。
(1)間接訓練
間接訓練は、食べ物を用いずに嚥下機能の改善を図る訓練で、1)嚥下関連筋群の強化と、2)呼吸と嚥下、咀嚼と嚥下など嚥下関連器官の協調性の改善を図り、「うまく食べる」体制づくりを目指します。覚醒度の改善や口腔ケアなども含まれます。
1)咀嚼・送り込み機能の改善
i 口唇・舌・頬の訓練
口腔器官の筋力低下・拘縮・感覚低下などを予防し、主に準備期・口腔期の機能向上を目的とします。パーキンソン病では、疾患の進行にともない、特に舌の機能が低下していくことが多く、口唇や舌の訓練は非常に重要です。
ii 口腔ケア
口腔ケアを行うことで誤嚥性肺炎の発症リスクが低減することが報告されています(成人肺炎診療ガイドライン2017)。口腔ケアによって、⑴誤嚥性肺炎起因菌の除去、⑵味覚の改善、⑶唾液分泌の促進がなされるためと考えられます。訓練中の誤嚥性肺炎予防のためにも、口腔環境を良好に保つことが重要です。
2)嚥下機能の改善
i 咽頭への感覚入力
嚥下は、食べ物がのどに到達したという情報が、脳に送られることによって生じます。しかし、高齢になると種々の感覚が鈍り、食べ物が到達した情報がスムーズに脳に送られないことがあります。高齢の方が多いパーキンソン病患者さんも例外ではありません。そこで、凍らせた綿棒に水をつけ、前口蓋弓、舌後半部や舌根部、軟口蓋や咽頭後壁の粘膜面を軽くなぜたり押したりして、嚥下反射を誘発します(のどのアイスマッサージ)。
ii 喉頭挙上訓練
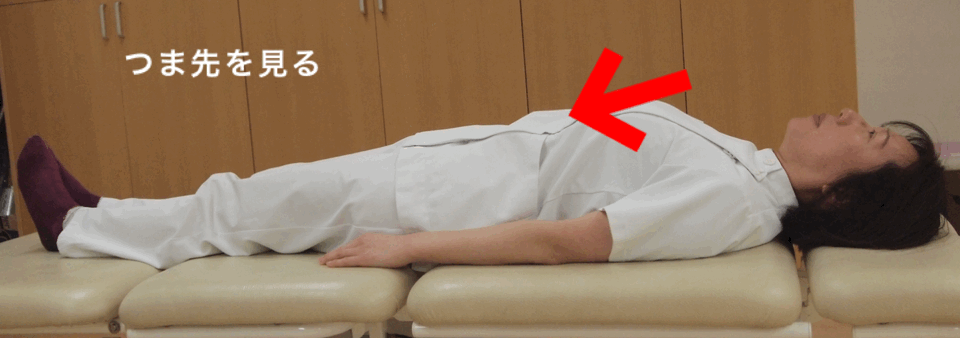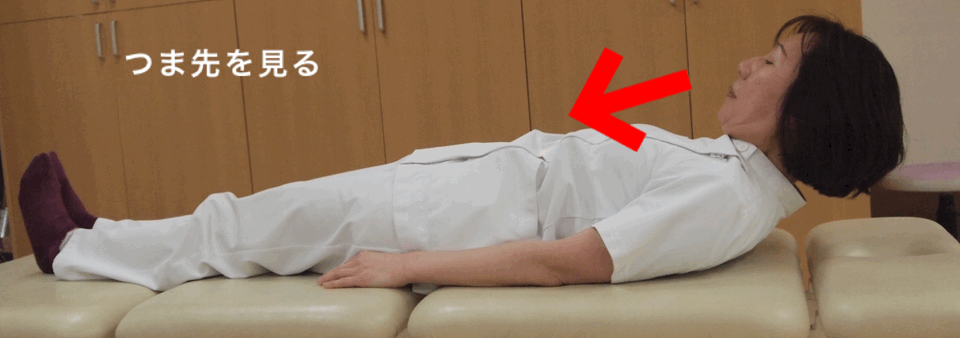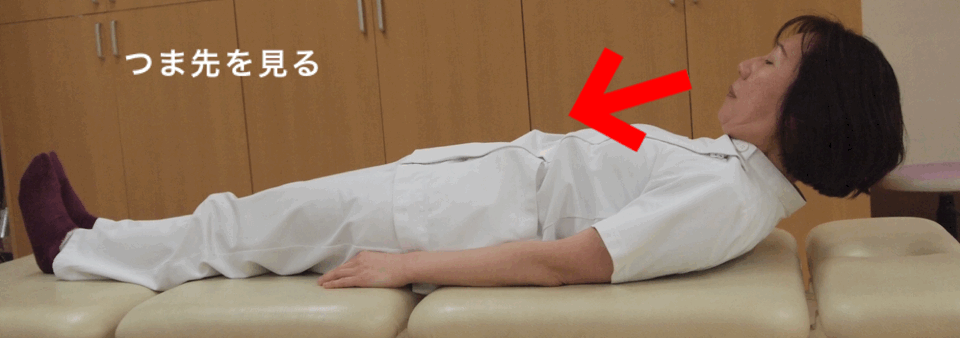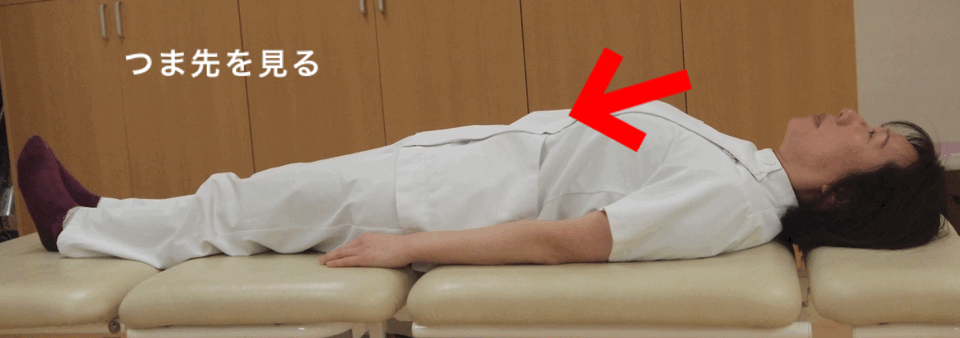
食べ物を誤嚥なく食道に送り込むには、のどが上前方に大きく動くことが必要だと言われています。種々の運動が小さくなるパーキンソン病では、嚥下にかかわる筋肉の動きも小さくなります。そこで舌骨上筋群など、のどの挙上に関わる筋の筋力強化を行い、嚥下機能の改善をはかります。代表的な訓練方法として、頭部挙上訓練(シャキア訓練)が知られています。
iii 呼吸訓練
嚥下と呼吸はきわめて密接に関係しており、呼吸訓練は重要です。特に、誤嚥した場合の喀出機能が改善すると言われており、誤嚥性肺炎の予防につながります。訓練方法のひとつにEMST(呼気筋訓練)があります。
3)咽頭~食道通過障害の改善
i バルーン訓練:
パーキンソン病では、食道の入り口の開きが悪く、食べ物がのどに残ってしまうことが多くあります。バルーンカテーテルを使って、食道の入口を機械的に拡げ、食べ物の通過を改善します。
4)予防的訓練
パーキンソン病患者さんの死因の第1位は肺炎だと言われています。また、パーキンソン病においては病初期から嚥下障害が出現する場合があります。初期から予防的訓練に取り組むことが大切です。
(2)直接訓練
直接訓練とは、食べ物を使った嚥下訓練のことです。摂取する際に姿勢を調整したり、摂取する食材や方法を調整したりして、訓練中に誤嚥することなく、嚥下機能が改善していくことを目指します。
1)姿勢の調整
i 体幹角度の調整
通常、私たちは座位で食事を摂取しますが、嚥下障害があると、背もたれを大きく倒した(リクライニング位にした)ほうが安全に摂取できる場合があります。
ii 頸部回旋
嚥下は通常、左右の筋肉がバランスよく動くことによって、食べ物を食道へ送り込みますが、嚥下障害のタイプよっては左右どちらかの動きが悪く、食べ物をうまく送り出せない場合があります。頸部を回旋すると、回旋した側ののどは狭くなり、非回旋側は広くなります。これを応用し、食べ物を咽頭の通過の良い側へ誘導し、誤嚥や咽頭残留を予防することがあります。
頸部を通過の悪いほうへ回旋し(回旋した側ののどは狭くなります)、通過のよい非回旋側が広がり、食物を誘導しやすくします。
2)摂取方法:交互嚥下・複数回嚥下・1口量の調整
i 交互嚥下
異なる性状の食物(たとえば粥とお茶)を交互に嚥下することで、のどに残った食べ物を除去することができます。
ii 複数回嚥下
のどの力が弱く、1回の嚥下では食べ物をすべて食道に送り込めない場合があります。こうした場合に、空嚥下を複数回行うことで、のどに残った食べ物をすべて嚥下できることがあります。
iii 1口量の調整
誤嚥なく摂取できる食べ物の一口量は、食べ物の物性や、個人の咀嚼機能、口腔から咽頭への送り込み機能、咽頭が食べ物を安全に通過させる機能などによって異なります。そのため、安全かつ効果的な直接嚥下訓練や食事介助にあたっては、一口量の調節が重要です。
3)食品調整
嚥下障害の程度に合わせて、食べ物の物性や形態を調整すること(食べ物の形態をやわらかくしたり、トロミをつけたりすること)により、食塊形成の障害を代償したり、口腔および咽頭への残留や、窒息・誤嚥を防いだりすることができます。
当院には、ゼリー食、ミキサー食、ブレンダー食、ソフト食、軟菜食の形態調整食(嚥下食)があります。
当院の形態調整食

(3)その他
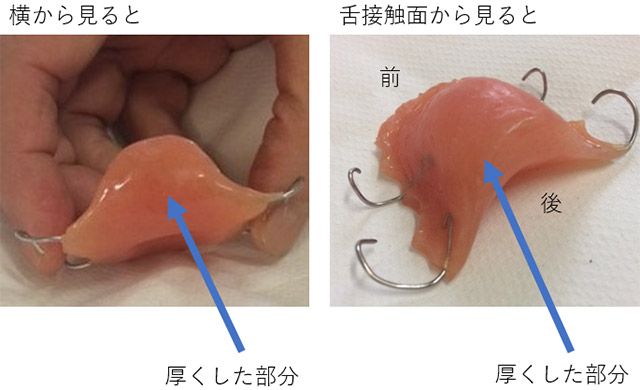
1)舌接触補助床(Palatal Augmentation Prosthesis:PAP)
舌の運動障害が強く、嚥下時に必要な舌と口蓋の接触が十分に得られない患者さんに、口蓋部に厚みを持たせた舌接触補助床(PAP)を装着して、食べ物の送り込みや口腔通過時間の短縮などをはかることがあります。
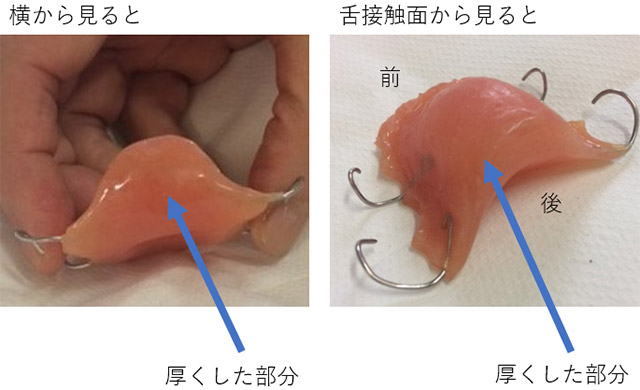
2)環境調整 他部門との連携
当院では、パーキンソン病患者さんに「食べる楽しみ」を少しでも長く持ってもらえるよう、主治医、言語聴覚士、管理栄養士、看護師、理学療法士、作業療法士、放射線技師、在宅支援者らが協力し、継続的な評価と、病状に応じた適切な訓練を行っています。