リハビリテーション科
特色
当院は、神経・筋疾患(パーキンソン病・脊髄小脳変性症・多発性硬化症・筋ジストロフィーなど)、脳血管疾患、リウマチ性疾患、整形外科的疾患を中心に治療を行っています。また回復期リハビリテーション病棟を有しており、急性期~在宅復帰までを支援します。平成13年4月に「リハビリテーション総合承認施設」として認定され、充実した人材・施設を有していると自負しています。
1)経験豊富なセラピストが多数在籍
臨床経験年数10年以上の職員が22名(うち20年以上8名)在籍しており、質の高い医療提供が可能
2)専門性の高い診療
各分野に精通した療法士が在籍しています。
【神経難病分野】
〇神経難病に精通している療法士が多数在籍
国立病院機構ネットワークの脳・神経筋疾患の基幹医療施設であるため関西髄一の症例数を経験しています。また神経難病に長年精通している職員が多数在籍しています(10年以上が11名在籍)。
〇パーキンソン病に特化したリハビリテーションの提供
- LSVT®BIGは440件以上の実績
日本で先駆的に本格的な導入を行い、現在の有資格者は9名です。 - LSVT®LOUDは190件以上の実績
有資格者は6名です。
〇発語・嚥下機能への専門的な対応が可能
神経難病で問題となる発語・嚥下機能を専門的に診ることのできる、日本言語聴覚士協会認定言語聴覚士(摂食嚥下障害領域、成人発声発語領域)が在籍しています.
【脳卒中分野】
〇多くの症例、最先端の施設で経験した療法士が在籍
日本理学療法士協会認定療法士(脳卒中分野)、日本言語聴覚士協会認定言語聴覚士(高次脳機能障害領域)、国立循環器病研究センターでの勤務歴のある療法士など、脳卒中患者を専門的に治療できる療法士が在籍しています。
【整形外科分野】
〇多くの症例を経験した療法士が在籍
大阪医療センター、京都医療センター、大阪南医療センターなど整形外科手術実績の多い病院で経験を積んだ療法士が在籍しています。
3)包括的な診療が可能
国立病院機構のスケールメリットを活かした職員教育により、急性期~慢性期まで幅広い経験のある療法士が在籍しています。高齢者など複数の疾患を持った患者にも適切な対応が可能です。
(在籍スタッフの経験施設)
大阪医療センター、京都医療センター、大阪南医療センター、奈良医療センター、東近江総合医療センター、近畿中央呼吸器センター、国立循環器病研究センター
4)シームレスな医療提供が可能
当院は急性期病棟および回復期病棟を有しているため、術後~在宅まで間断のない医療提供が可能です。
5)広いリハビリテーション室と充実した設備
訓練室で約570m2の広さを有するリハビリテーション室です。天候の良い日にはリハビリ室横のウッドデッキスペースや中庭で、屋外訓練をすることもできます。
集中して専門治療を行う個室の訓練室や、自宅での生活をシュミレーションできるADL室、歩行訓練に適した屋内長廊下やスロープを備えています。

リハビリテーション室

風呂シミュレーション
スタッフ
| リハビリテーション科医師 | 医長 | 田原 将行 |
| 医師 | 丸浜 伸一朗 | |
| 医師 | 向田 壮一 他小児科医師 | |
| 医師 | 笠原 仁菜 他整形外科医師 | |
| 医師 | 近藤 聖子 | |
| 理学療法士 | 24名 | |
| 作業療法士 | 12名 | |
| 言語聴覚士 | 7名 | |
| 心理療法士 | 2名 | |
【在籍療法士 資格一覧】
認定理学療法士(神経筋障害),認定理学療法士(脳卒中),認定理学療法士(呼吸),3学会合同呼吸療法認定士,LSVT® BIG認定士
認定言語聴覚士(摂食・嚥下障害領域),認定言語聴覚士(失語・高次脳機能障害領域),認定言語聴覚士(成人発声発語領域),日本摂食・嚥下リハビリテーション学会認定士,日本栄養治療学会認定NST専門療法士,MDSJ認定パーキンソン病療養指導士,日本音声言語医学会認定音声言語認定士,LSVT® LOUD認定士
公認心理師,上級心理カウンセラー,芸術療法士
介護支援専門員,福祉住環境コーディネーター2級,福祉情報技術コーディネーター2級,介護福祉士,臨床実習指導者
理学療法部門
理学療法って何?
病気には薬や手術で治療しても後遺症の残るものや、根本的な治療の困難なものがたくさんあります。少子高齢化社会の到来で、少しでも人間らしい生活を送るため病気をしてもなるべく自宅で過ごすことの重要性が認識されつつあります。残された機能を生かし、病院での治療と日常生活の架け橋となるのがリハビリテーションです。


A.
理学療法とは、主に起き上がる・座る・立つ・歩くなどといった基本的動作能力の回復を目指します。そのために関節可動域運動・筋力増強運動・起き上がり動作練習・起立歩行練習などを行い、日常生活や社会生活活動に結び付けていきます。また、必要に応じて装具の活用や物理療法(温熱)なども組み合わせて治療を行います。
当院では現在、理学療法士が23名在籍しており、京都府内でも神経難病を専門とする病院としては、屈指の数を誇っています。また、患者様1人に対し、1人のセラピストが専任で対応する形をとっています。
どんな人達が理学療法を受けているの?
A.
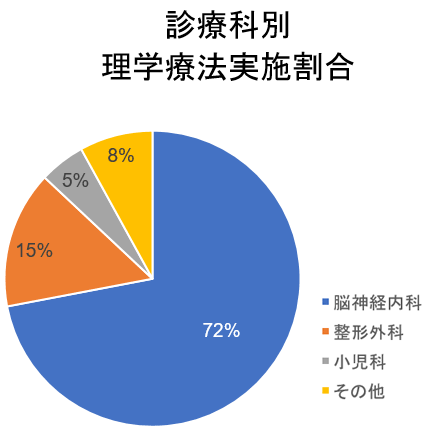
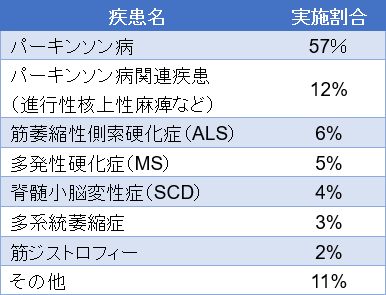
当院で、理学療法を実施している方の診療科目としては、神経内科がおよそ7割を占め、その内訳としては、パーキンソン病とその関連疾患がおよそ6割を占めています。その他の診療科目としては、次いで整形外科の方が多くなっています。
LSVT®BIGって何?
A.
LSVT(Lee Silverman Voice Treatment)®BIGとは、アメリカで開発された、パーキンソン病に特化した運動療法で、他のリハビリテーションプログラム(ノルディックウォーキング、自宅での自主練習など)よりも、治療効果は高いと言われています。
LSVT®BIGは、その治療効果を国際的に維持するために商標登録化されており、臨床で実施するためには研修に参加し、認定試験に合格して認定を取得したセラピストのもと、行って頂く必要があります。


宇多野病院の有資格者はどのくらいいるの?
現在、当院では、
理学療法士 7名
が在籍しております。

宇多野病院における実績ってどのくらい??
A.
当院では2012年にLSVT®BIGを導入後、2023年12月までに延べ約410名の方に実施致しました。ほぼ全例で歩行能力、バランス機能、日常生活活動能力などの改善を認めました。また、当院のデータによると、特に無動あるいは動作緩慢のある患者さんに良い結果がみられました。さらにプログラム終了後の追跡した結果、歩行能力はじつに12か月間効果が持続したことが分かりました。
- 家族に歩き方が良くなったと言われた
- 歩幅が広くなった
- 姿勢が良くなった
- すくみ足が減った
- 趣味をしやすくなった

などといった、さまざまな感想を頂いております。
LSVT®BIGの目的って?
A.
動作が小さくなることがパーキンソン病の特徴の1つですが、さらに感覚統合異常(さまざまな感覚を上手く使えない)のために本人は自分の動作が小さくなっていることに気づいていません。LSVT®BIGは、動作の大きさに焦点を当てた運動プログラムで、集中的に高い努力で、意識して大きな動作を行うことで脳神経の可塑性(機能的・構造的変化)を促し、感覚運動システムの再教育を行います。そうすることで、動作緩慢や運動機能を改善し、さらには日常生活活動能力も向上させていくことを目的としています。
LSVT®BIGの対象ってどんな方なの?
A.
ヤール重症度分類1~3のパーキンソン病で、日常生活が自立されている方(お一人で歩ける方:補助具(杖、押し車等)の使用可)、また、期間中、宿題が出るので、その内容を覚えられる方が対象となりますが、発症早期で運動障害が軽症の方のほうがその効果は高いと思われます。
- 例えば、歩きにくくなってきた
- 姿勢が悪くなってきた
- 歩くのが遅くなったと言われる

※痛み(腰痛、膝痛など)や極度の異常姿勢のある方も実施可能ですが、注意は必要です。 → 詳しくは医師、担当理学療法士にご相談下さい。
LSVT®BIGのスケジュールって?
A.
まずは、当院に入院して頂き、LSVT®BIG認定セラピストと1対1で、1回60分のセッションを週に連続4日4週間、合計16セッション行います。 また、退院後は定期的(退院後3か月、6か月)に外来でフォローアップします。
理学療法はどうすれば受けることができるの?
A.
理学療法実施までの流れ
当院で、理学療法を希望される方は…、
- まず、外来(入院)受診及び診察をして頂きます:主治医の診察
- 次にリハビリテーション科の診察をして頂きます:リハビリ担当医師の診察
- 本人及び家族に説明を行い、同意が得られれば、実際に理学療法担当者による運動機能を中心とした評価を行います
- その後、個々の患者様に合わせた理学療法を実施していきます
※2023年2月現在、入院でのリハビリテーションのみ対応
作業療法部門
「作業」ってなに?
① 食べる、着替える、入浴するといった最低限の日常的な生活動作行為
② 家事、お薬の管理,お金の管理といった応用的な動作
③ 仕事、余暇、地域活動などの社会生活
つまり、その人の生活活動に関わる全ての動作や行為

どんな人が作業療法を受けられるの?
病気やけが、生まれながらに障害がある人など、年齢を問わず、日常の生活に支援が必要なすべての方が対象となります。
~当院では~
神経筋疾患(パーキンソン病、パーキンソン関連疾患、脊髄小脳変性症、多発性硬化症、視神経脊髄炎、筋萎縮性側索硬化症、筋ジストロフィー、ミオパチー、筋炎など)、脳血管疾患、整形疾患、自己免疫疾患(リウマチ、膠原病)などの疾患の患者様が多く作業療法の対象となっています。
作業療法の「目標」は?
基本的な運動能力、日常生活で必要な能力、社会に適応する能力の改善を図り、「その人にとって必要な『作業』を獲得し生活をよりよいものにすること」です。




病気の時期に合わせた作業療法の「かかわり」
急性期 -病気やけがの初期段階で-
発症後、心身機能が安定していない時期。医療による集中的な治療が中心となりますが、回復への円滑な導入に向けて関わります。将来の生活を見据えて、その時の症状に合わせてこころとからだの基本的な機能の改善を援助するとともに、二次的な機能の低下を予防します。

回復期 -生活するために必要な能力の獲得を目指して-
病気やけがの状態が安定したら、より具体的な生活をイメージして機能や能力の改善を図ります。生活していくために必要な能力や手段の獲得を通じて、人それぞれに応じた生活の方法を習得します。

生活期(維持期) -社会の中で豊かに生きるために-
疾病や障害が一定レベルにほぼ固定した時期。再燃や再発を予防します。対象者の社会、教育、職業への適応能力の回復・獲得を援助するとともに、社会参加を促進します。社会の中で生きがいを持ち、豊かに生きるための生活の実現を援助します。


作業療法士は、日常生活に支援が必要な人に
「作業」を通して働きかけ、
その人が日常生活の身の回りの動作をできるようにするだけでなく、
趣味・生きがい・社会参加など、その人にとって
「意味のある、したい作業」を日々の生活の中で続け、
社会とのつながりを「作業」を通じてつくり出していきます。
作業療法の「流れ」

初回評価
関節の角度、筋力、バランスなどの測定、生活動作、生活環境などの調査を行い、対象者の基本的能力・応用的能力・社会的能力・環境要因・個人特性などを把握します。
これらの情報を統合し、対象者と対象者を取り巻く環境の全体像を把握します。


作業療法の実施
個々の患者様に合わせたオーダーメイドプログラムを実施します。
実施にあたっては評価を定期的に行い作業療法の効果を測定します。
一定期間が過ぎても目標に近づかず、回復や改善がみられない場合には治療・指導・援助の方法を見直します。治療・指導・援助の効果には作業療法以外の要因も影響を及ぼすため、チームカンファレンス等で対象者の回復状態や生活状況を多面的に評価します。
作業療法の「プログラム」の一例
上肢機能訓練


日常動作訓練


環境調整


言語聴覚療法部門
言語聴覚療法とは
言語療法では、脳卒中や頭のケガ、神経や筋肉の病気などにより、声を出したり話したりすることが難しくなった方々や食べ物や飲み物を飲み込むことが難しくなった方々への支援を行っています。また、家族や周囲の方々へ、よりよいコミュニケーション方法や、安全な栄養摂取方法についても説明し、在宅生活の支援を行っています。

当院の言語聴覚療法で対応していること
1.構音・音声障害について
1-1.構音(こうおん)障害とは
話す時にはたらく舌やくちびる、のどなどの筋肉や神経が傷つくと、発声や発音・適切なアクセントが難しくなります。そして「呂律が回らない」「正しい発音ができない」といった症状が出ることによりスムーズに話せなくなる障害です。
◆神経筋疾患(※)
疾患の進行とともに、構音障害の症状も進行することがあります。
話す機能の維持・改善のため、疾患のタイプや症状に合わせ、早めに訓練を始めることが重要です。
小声や呂律の回りにくさが進行してしまった場合は筆談や拡声器を使用し、障害された機能を補う手段の獲得を目指します。
※神経・筋疾患
パーキンソン病のように神経に障害が出る疾患や、筋ジストロフィーのように筋肉に障害が出る疾患を総称したもの。
◆脳卒中や頭のケガ(※)
脳血管疾患や頭部のケガでも、舌や唇などの麻痺により構音障害が出現します。早めに発声や発音の訓練を始めることにより、障害された機能の回復を目指します。
※脳卒中
脳梗塞のように血管が詰まったり、脳出血やクモ膜下出血のように血管が破れて出血する病気を総称したもの。
1-2.評価
- 発音の検査
- 呼吸の検査
- 声の検査(音響分析)
などを行い、重症度や特徴を明らかにします。
◆音響分析とは
声を機械で録音し解析することで、目に見えない声を、数値や図形などの見える形にするものです。これにより声の状態を客観的に評価し、治療につなげることができます。

音響分析装置で目に見えない音声を視覚化し治療に活用しています
1-3.訓練
構音障害の特徴や重症度に合わせて呼吸や発声、発音の訓練を行います。また、障害された機能を補う手段の獲得を目指します。
1-3-1. パーキンソン病・パーキンソン症候群
(1)小声に対して⇒
LSVT®LOUDという音声治療プログラムの効果が高いと言われています(次項参照)。
(2)速い発話やすくみ言葉に対して⇒
ペーシングボード(右図)というコミュニケーション器具が有効です。

ペーシングボードとは色分けされた板の上を発話に合わせて指でタップすることにより、発音をゆっくりにしたり、すくみにくくする道具です。
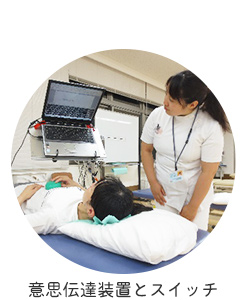
1-3-2. 筋ジストロフィーや筋萎縮性側索硬化症(ALS)
病状の進行により,声でのコミュニケーションが困難になった場合には、指差しや視線で文字を選んでコミュニケーションを行います。50音が並んだ文字盤や,パソコンの画面に並んだ文字を選んで意志を伝えます。このような機器のことを「意志伝達装置」といいます。
構音障害の特徴や重症度に合わせて呼吸や発声、発音の訓練を行います。また、障害された機能を補う手段の獲得を目指します。

意思伝達装置
1-3-3. 脳卒中や頭のケガ
(1)呼吸機能に対して⇒
声が出しやすい姿勢の調整や呼吸筋の筋力強化トレーニングを実施します。
(2)発声機能に対して⇒
質のよい声、適切な大きさ・長さの声を出す訓練をします。
(3)構音機能に対して⇒
くちびるや舌の筋力強化、正しい発音方法の再学習を目指します。必要に応じてゆっくり話す訓練や抑揚をつける訓練を行います。
1-4. LSVT®LOUDについて
LSVT®LOUD (Lee Silverman Voice Treatment:リー・シルバーマン音声治療)は、1987年にアメリカで開発されたパーキンソン病の小声に対する音声治療プログラムで、医学的にその効果が示されています。
- LSVT®LOUDを受け、自主練習を継続することで2年以上効果が持続したという報告があります。
- また病初期からの開始で効果が持続しやすいと言われています。
この治療は,指定の講習を受け、試験に合格した有資格者のみが実施することができます。
当院には6名の有資格者が在籍、
患者さんの対応にあたっています。
1-4-1. 内容
LSVT®LOUDでは大きな声で話すことを目標とし、集中的に繰り返し訓練します。そして自分の声の小ささを認識することで。自ら大きな声で話すよう意識づけていきます。
(1) 期間は1ヶ月。週4日、1回1時間です。
(2) 前半の30分は
1.母音などの単純な発声
2.声の出せる幅を広げる発声
3.日常よく使うことばを大きな声で言う練習をします。
(3) 後半の30分は音読です。 音読する内容は
単語→短文→長文と週ごとに長くなります。
(4) 4週目には会話を大きな声で行います。
(5) 毎日5分から10分程度の宿題があります。
訓練のある日は1回、ない日は2回行います。
当院では、練習期間中は入院して頂き、薬剤調整を行いません。

LSVT®LOUDでは、騒音計で声量を測定しながら、声を大きくしていきます。
1-4-2. パーキンソン患者さんの声が小さくなる原因
(1)パーキンソン病に伴う運動の問題
呼吸や発声の筋肉が固くなったり、動きがゆっくりになったり、小さくなったりすることで、息が吸いにくくなり、大きな声が出しにくくなります。
(2)声の感じ方の問題
パーキンソン患者さんは、自分の声が小さいことに気づきにくく、自分は普通の声で話している、相手の耳が聞こえづらくなったと思っています。右図に、パーキンソン病患者さんの声の大きさを示します。患者さんの声は、小さい声よりもさらに小さい声なので、通常の大きさの声を出すには、かなり大きな声で話す必要があります。
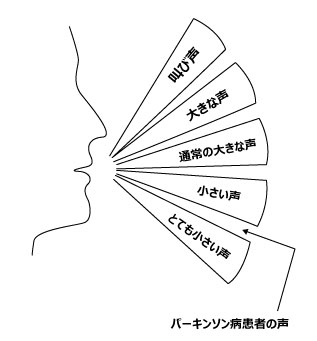
(3)適度な大きさで話すきっかけの問題
他者からの「大きな声で話して下さい」という指示には応じますが、自分自身で「大きな声で話そう」と意識して声を出すことが難しいです。
上記3つの問題がパーキンソン病患者さんの言語治療を難しくしていますが、LSVT®LOUDでは解決できるとされています。
くわしくはパーキンソン病−リハビリテーションをごらんください。
2.摂食嚥下(食べることや飲み込むこと)について
2-1.摂食嚥下障害
私たちは食事をする時に様々な動きをしています。
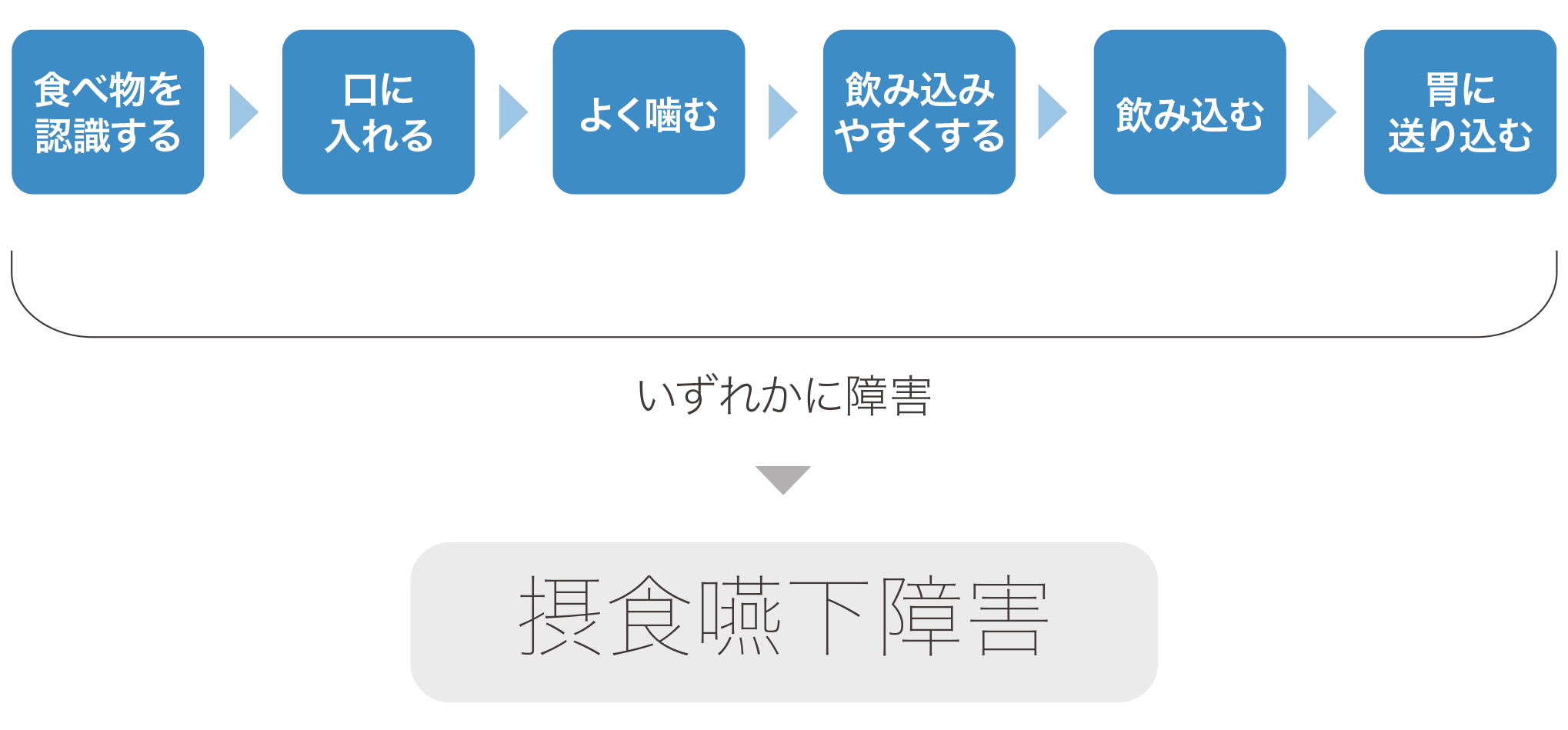
2-2.摂食嚥下障害の原因
- 加齢
- 神経筋疾患
- 脳卒中など
例えば・・・
飲み込む力が弱くなる ・・・ 食べ物が喉に残る 飲み込むタイミングが悪い ・・・ 食べ物が気管に入る(誤嚥) 喉の感覚が落ちてむせない ・・・ 誤嚥に気付かない
(1)神経筋疾患の嚥下障害
病気が徐々に進行することで摂食嚥下障害も重症化していきます。
また同じ病気であっても、発症してからの年数によって障害の程度が異なることがあります。
(2)脳卒中の嚥下障害
障害を受けた脳の場所によって障害の程度や現れ方が異なります。
*神経筋疾患(※1)、脳卒中(※2)のどちらの場合も、病状を正しく評価し必要な対応を速やかにとることが重要です。
当院では摂食嚥下障害認定言語聴覚士2名、NST(※3)専門療法士1名を含む言語聴覚士7名が患者さんやご家族からの摂食嚥下障害に関するご相談を受け付けています。
※1 神経・筋疾患
パーキンソン病のように神経に障害が出る疾患や、筋ジストロフィーのように筋肉に障害が出る疾患を総称したもの。
※2 脳卒中
脳梗塞のように血管が詰まったり、脳出血やクモ膜下出血のように血管が破れて出血する病気を総称したもの。
※3 NST とは
Nutrition Support Team(栄養サポートチーム)の略。栄養管理を多職種で実施、支援するチーム医療のこと。
2-3.評価
- 全身状態・症状の評価
- スクリーニング検査(簡単な飲み込み機能の評価)
- 食事場面の観察
- 嚥下造影検査・嚥下内視鏡検査
→ どちらも飲み込みの様子や状態を詳しく評価するための検査です。
2-3-1.嚥下造影検査とは
造影剤を含んだ食べ物を食べているところをレントゲンで撮影することで、食べ物がどのように喉を通っていくのか、動画で見ることができます。
嚥下造影検査によって、飲み込みの機能を正しく評価することで、食事の形態や姿勢など、安全に食べるための条件を見つけることができます。
当院の1年間の嚥下造影件数 約250件
お一人お一人の患者さんの症状に合わせた食事摂取方法をご提案しています。
入院患者さんはもちろんのこと、外来患者さんについても検査を受けていただくことが可能です。
主治医の先生にご相談ください。
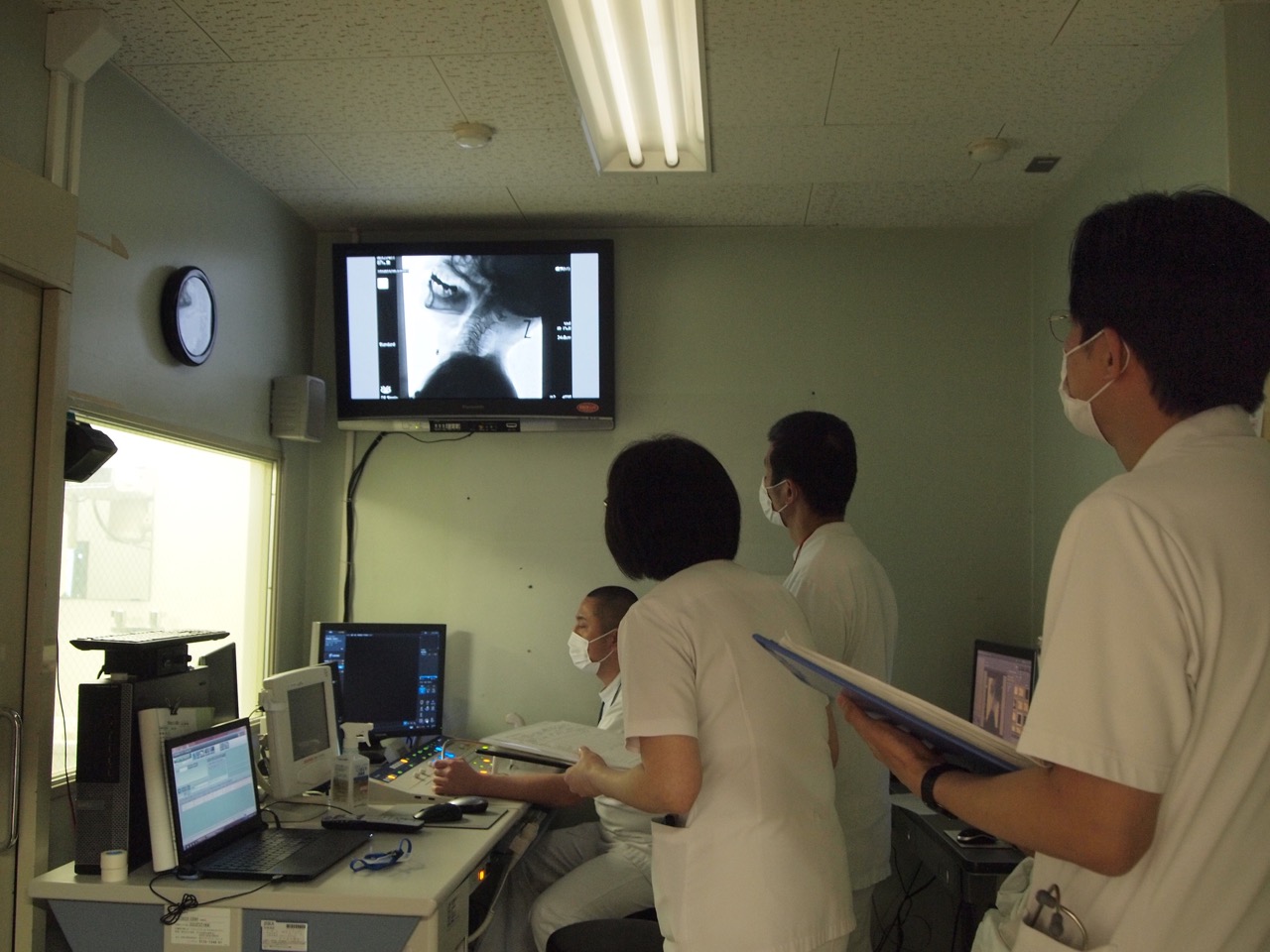
嚥下造影の様子
2-3-2. 嚥下内視鏡検査とは
鼻から細長いカメラを入れて、喉の動きを観察する検査です。
検査は短時間で、痛みもほとんどありません。
喉の中の状態をよく観察する必要があるときに行います。
2-4. 対応策・訓練
評価から、問題点を出し、対応や訓練を行います。
- 食形態の工夫
- 食器・食具の工夫
- 食べるときの姿勢や方法の工夫
- 確実な栄養摂取法の確保
- 口腔ケア(歯磨き)
- 心理的サポート
- 医療スタッフ・家族・在宅支援者への説明
- 口や喉の運動機能の改善
2-5. 様々な職種との連携
神経筋疾患
神経筋疾患においては、「食べる楽しみ」をできるだけ長く持ってもらえるように関わっていくことが大切です。
脳卒中
機能の改善に応じて、徐々に食事の形態を変化させたり、食事の回数を増やしたりする関わりが大切です。
そのためには、継続的な評価を行い、病状に応じた適切な対応策を講じ、訓練を行って、窒息や誤嚥性肺炎を未然に防いでいくことが大切です。
当院では、
- 医師
- 言語聴覚士
- 管理栄養士
- 看護師
- 理学療法士
- 作業療法士
- 放射線技師
- 在宅支援者
などが協力し、共通の認識を持って、患者さんからのご相談を受け付けています。
また、退院後も安全に食べることを継続できるように、ご家族や退院先に対して、嚥下機能の評価結果や対応策を書面とともにお伝えしています。

3. 高次脳機能障害について
3-1. 高次脳機能
私たちの脳は、私たちが日々生きていくために必要な、非常に多くの機能を担っています。
下図のような機能を高次脳機能といいます。
脳卒中をはじめとする脳の病気、あるいは頭のケガなどにより、こうした機能がうまく働かなくなることが【高次脳機能障害】です。
高次脳機能は日常生活のあらゆる側面で必要な機能であり、その障害は日常生活に大きな支障となることが少なくありません。
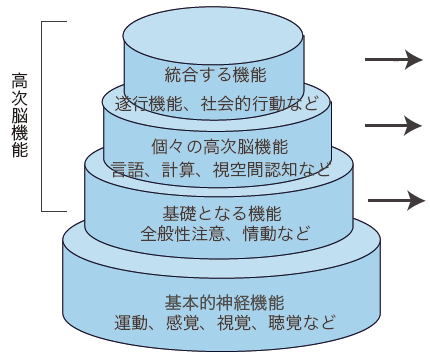
遂行機能障害(※)
社会的行動障害など
失語、失算
視空間認知障害(※)など
全般性注意低下(※)
情動障害など(※)
遂行機能障害
目的の行動をするため、あるいは日常の問題を計画的・合理的に解決するために必要な機能の障害
視空間認知障害
対象の方向判断、空間関係の把握ができなくなる障害
全般性注意低下
注意はすべての認知機能の土台であり、集中できない、我慢できない、物忘れしやすい、ぼーっとするなどの症状がみられる
情動障害
恐怖、怒り、喜び、悲しみなどの一時的な感情に起こる障害
3-2. 評価
- 患者さんご本人やご家族から症状についてお話をうかがいます。
- スクリーニング検査(10分~15分)を行います。
- 症状に応じて、認知・記憶・言語・行為などの詳しい検査(神経心理学的検査)を行います。

3-3. 訓練
高次脳機能障害は、麻痺や骨折など外見でわかる障害とは異なり、周囲に気付かれにくく想像しにくい障害です。
そのため、障害に対し直接的に働きかける訓練に加え、適切な情報を提供することにより、ご本人やご家族へ障害の理解を促し、また障害を持ちながらも安全に心地よく生活していただけるよう支援することが重要です。
◆失語症の場合

「聴く」「話す」「読む」「書く」のいずれの能力がどの程度保たれているかを評価し、残存する言語機能を活用し、障害された言語機能を回復する訓練を実施します。
それと共に、ご家族や周囲の方々に効果的なコミュニケーション方法についてお伝えします。
ジェスチャーを活用したり、記号、絵などが描かれたコミュニケーションボードを使用したりといった、言語の代替となるコミュニケーション手段を提案することもあります。
その他の高次脳機能障害についても、神経心理学的検査をもとに、お一人お一人の症状に合わせたリハビリテーションのプログラムを立てます。そして患者さんと周囲の方々、社会との間のコミュニケーションが改善していくようお手伝いいたします。
3-4. 神経筋疾患の高次脳機能障害
- 大脳皮質基底核変性症・アルツハイマー型認知症
失語症がみられることがあります。 - パーキンソン病・進行性核上性麻痺
著しい注意機能の低下、視覚認知障害がみられることがあります。
それぞれの疾患に特有の高次脳機能障害の原因はまだ明らかではありませんが、多くの神経筋疾患では、全般的な認知機能の低下を認めることが多いとされています。
当院の言語聴覚療法では、それぞれの疾患の進行を予測しながら、現在お困りの症状に対し、維持されている機能を活用していくことに重点を置きながら、訓練を行っています。
4. 臨床研究について
当院は神経筋疾患の専門病院であり、神経筋疾患のほとんどに言語障害や嚥下障害がみられることから、多くの患者さんが言語聴覚療法を受けておられます。しかし、神経筋疾患は稀な病気のことが多く、その特徴や治療方法が十分にわかっていないことも少なくありません。当院の言語聴覚療法室では、これらの疾患についての臨床研究を行い、言語障害や嚥下障害の専門的治療法やその効果について検証しています。
原著論文
- 飯高 玄
パーキンソン病患者の発話課題での単調子(monopitch)に対する体系的訓練LSVT®LOUDの効果.(音声言語医学 2018 Vol.59 No.4.) - 荻野 智雄
神経系疾患専門病院における入院患者の栄養状態実態調査と低アルブミンに関するリスク因子(日本神経摂食嚥下・栄養学会誌 2024 Vol.4)
学会発表、研究会発表など
2015年
- 小國由紀 脊髄小脳変性症における肺炎発症リスクの検討 (第16回日本言語聴覚学会・仙台)
- 飯高 玄 LSVT®LOUDにおける声の高さの単調さへの治療効果についての検討 (第60回日本音声言語医学会総会・名古屋)
- 荻野智雄 ベッドサイド嚥下障害スクリーニング検査はパーキンソン病の肺炎発症を予測する (第56回日本神経学会学術大会・新潟)
- 荻野智雄 嚥下障害を呈した抗SRP抗体陽性壊死性ミオパチーの2例 (第38回日本嚥下医学会・福島)
- 金原晴香 パーキンソン病および進行性核上性麻痺における嚥下障害に対する呼気筋トレーニングの有用性 (第69回国立病院総合医学会・札幌)
- 村上紗奈美 胃瘻増設後も経口摂取を併用している長期経過パーキンソン病の一例:他職種と患者・家族の連携 (第33回神経内科治療学会・名古屋)
2016年
- 小國由紀 特異なプロソディ障害がみられた大脳皮質基底核変性症の一例 (第3回日本ディサースリア学術集会・大阪)
- 飯高 玄 日本語プロソディに対してのLSVT®LOUDの介入効果 (第3回日本ディサースリア学術集会・大阪)
- 金原晴香 LSVT®LOUD Trainingを行った脊髄小脳変性症の一例 (第3回日本ディサースリア学術集会・大阪)
- 村上紗奈美 胃瘻造設を行ったパーキンソン病患者における経口摂取再開に向けて (第34回日本神経治療学会学術集会・米子)
2017年
- 小國由紀 重度の嚥下障害を克服した抗アセチルコリンレセプター抗体陽性重症筋無力症の一例 (第1回日本リハビリテーション医学会秋季学術集会・大阪)
- 荻野智雄 栄養および嚥下スクリーニング検査はパーキンソン病患者の誤嚥性肺炎を予測するか (第32回日本静脈経腸栄養学会学術集会・岡山)
2018年
- 荻野智雄 パーキンソン病患者の嚥下障害に対する干渉波電気刺激治療の効果 (第41回日本嚥下医学会・仙台)
- 荻野智雄 LSVT®LOUD治療後1年間の効果持続性についての検討 (第59回日本神経学会学術大会・札幌)
- 金原晴香 音響分析によるパーキンソン病患者の発話特徴の研究(第1報) (第19回日本言語聴覚学会・富山)
2019年
- 荻野智雄 パーキンソン病患者の嚥下障害に対する干渉波電気刺激治療の長期効果 (第42回日本嚥下医学会・久留米)
- 飯高 玄 バルーン拡張法と代償嚥下獲得により,経口摂取不能から経口摂取の再確立に至った嚥下障害先行型封入体筋炎の一例 (第20回日本言語聴覚学会・大分)
- 金原晴香 パーキンソン病の構音障害は歯茎音から始まる:音響分析による発話特徴解析 (第37回日本神経治療学会・横浜)
- 荻野智雄 小脳失調型橋本脳症の失調性構音障害に対する音声分析の臨床的有用性についての検討 (第64回日本音声言語医学会・埼玉)
- 荻野智雄 誤嚥防止術を施行したパーキンソン病4例の臨床的背景と効果についての検討(第15回日本神経摂食嚥下栄養学会・岐阜)
2020年
- 荻野智雄 パーキンソン病における摂食嚥下障害質問紙票EAT-10日本語版を用いた嚥下スクリーニングについての検討(第43回日本嚥下医学会・オンライン)
2021年
- 荻野智雄 パーキンソン病患者の嚥下障害に対する頚部干渉波電気刺激治療の効果-パイロット研究-(第16回・第17回共催日本神経摂食嚥下栄養学会学術集会・大阪)
2022年
- 荻野智雄 パーキンソン病の誤嚥性肺炎発症予測における各種嚥下スクリーニング検査の有用性について(第16回パーキンソン病運動障害疾患コングレス・東京)
- 荻野智雄 嚥下障害を呈した抗SRP抗体陽性壊死性ミオパチー3例の臨床経過(第18回日本神経摂食嚥下栄養学会学術集会・東京)
2023年
- 荻野智雄 神経筋疾患専門病院における入院患者の栄養状態実態調査(第19回日本神経摂食嚥下栄養学会・福岡)
2024年
- 荻野智雄 嚥下障害は低アルブミンに関連する臨床因子である(第18回パーキンソン病運動障害疾患コングレス・栃木)
心理療法部門
心理療法部門とは
対象
主に神経難病、脳血管障害、認知症関連疾患、てんかん、発達障害、およびストレス性障害をともなう患者さんに対応しています。外来では、物忘れ外来、発作外来、スモン検診、臨床治験などに携わっています。
心理検査

心理療法
必要に応じて、ご家族からの相談にも対応いたします。環境調整を図り、より適応した社会生活を送ることができるように援助していきます。
